Экссудативный плеврит история болезни

Экссудативный плеврит история болезни
История болезни
Острая левосторонняя нижнедолевая пневмония. Парапневмонический левосторонний фибринозный плеврит
Профессия: медицинская сестра
Дата госпитализации: 5 октября 1996 года
STATUS PRAESЕNS SUBJECTIVUS
Жалобы на момент осмотра: на колющие, слабые боли слева в нижней части грудной клетки, постоянные, усиливающиеся при глубоком дыхании и кашле, уменьшающиеся, когда больная лежит на больном боку, на сухой кашель и слабость.
Жалобы на момент поступления: на интенсивные, постоянные, режуще-колющие боли в левой половине грудной клетки, усиливающиеся при глубоком дыхании и ослабляющиеся при сдавлении левой половины грудной клетки, на кашель с выделением мокроты с прожилками крови, на слабость, тошноту, одышку и потрясающие ознобы.
Считает себя больной со 2 октября, когда остро поднялась температура тела до 39-40°С, внезапно почувствовала слабость, тошноту. К вечеру присоединился непродуктивный кашель и появились слабые, ноющие боли в левой половине грудной клетке. Принимала аспирин, но самочувствие ухудшалось: ночью кашель стал сильнее, появилось небольшое количество прозрачной мокроты. 3 октября вызвала участкового терапевта; после его осмотра был поставлен диагноз «Острое респираторное заболевание» и назначено лечение (ингаляции, бромгексин), больная принимала и ацетилсалициловую кислоту, и эффералган-UPSA. Самочувствие больной не изменялось. Ночью 5 октября самочувствие ухудшилось: усилился кашель, появилась мокрота с прожилками крови, нарастала слабость, тошнота, появилась одышка, температура тела не снижалась (39°), усилились постоянные, колюще-режущие боли в левой половине грудной клетки. Утром 5 октября больная вызвала участкового терапевта. После осмотра был поставлен диагноз «Левосто- ронняя нижнедолевая пневмония» и больная была направлена в больницу Святой Преподобной Мученицы Елизаветы с жалобами на постоянные, колюще-режущие боли в левой половине грудной клетки, усиливающиеся при глубоком дыхании и ослабляющиеся при сдавлении левой половины грудной клетки, на кашель с выделением мокроты с прожилками крови, на слабость, одышку, тошноту и потрясающие ознобы. За время пребывания в больнице больной были проведены исследования: осмотр, рентгенография грудной клетки в 3-х проекциях, клинический анализ крови, биохимический анализ крови, микроскопическое исследование мокроты, посев мокроты; был уточнен диагноз («Острая плевропневмония слева в нижней доле») и назначено лечение (карбенициллин, гепарин, гемодез, эуфиллин, витаминотерапия). Самочувствие больной улучшилось: уменьшились слабость и кашель, он стал непродуктивным, прошла тошнота, снизилась температура тела, уменьшились боли в грудной клетке.
Родилась 10 сентября 1960 года в городе Ленинграде в семье рабочих 1-м ребенком. Физически и интеллектуально развивалась нормально, от сверстников не отставала. С 7-ми лет пошла в школу. Училась хорошо. По окончании 9-ти классов училась в медучилище. После окончания которого работала медицинской сестрой в туберкулезном диспансере, затем проводником на железной дороги. Материально обеспечена, проживает в трехкомнатной квартире с семьей из 5-ти человек. Питание регулярное-3 раза в день, полноценное, разнообразное.
Перенесла детские инфекции (ветряная оспа, вирусный паротит, корь). В 1992 году была выполнена резекция кисты правого яичника. В 1994 году перенесла острый вирусный гепатит типа А.
Сын и дочь, и ближайшие родственники здоровы.
Замужем, имеет взрослую дочь и сына 8-ми лет.
Менструации с 12 лет, регулярные 28 по 4 дня, умеренные. Беременностей-7, родов-2, aбopтов-5.
Курит с 18-ти лет. Алкоголь не употрeбляет. Наркотики не употрeбляет.
Аллергические реакции на лекарственные препараты и пищевые продукты не отмечает.
Перенесла вирусный гепатит типа А. Венерические заболевания, малярию, тифы и туберкулез отрицает. За последние шесть месяцев кровь не переливалась, у стоматолога не лечилась, инъекции не производились, за пределы города не выезжала. Имела длительный контакт с больным ребенком гриппозной инфекцией. Стул обычного цвета, регулярный-1 раз в день, оформленный, без примесей.
Последний больничный лист с 3 октября 1996 года.
STATUS PRAESENS OBJECTIVUS
Состояние удовлетворительное. Сознание ясное. Положение активное. Нормостенического типа телосложения, умеренного питания. Внешний вид соответствует возрасту. Кожные покровы телесного цвета, обычной влажности. Кожа эластичная, тургор тканей сохранен. Дермагрофизм белый нестойкий. В правой подвздошной области имеется линейный послеоперационный рубец, размерами 8 на 0,5 см, поверхностный, розового цвета, эластической консистенции, безболезненный. Подкожно-жировая клетчатка выражена удовлетворительно, толщина складки на уровне пупка 4 см. Волосяной покров равномерный, симметричный, соответствует полу. Ногти овальной формы, розового цвета, чистые.
Слизистая глаз розовая, влажная, чистые. Склеры бледные. Слизистая щек, мягкого и твердого неба, задней стенки глотки и небных дужек розовая, влажная, чистая. Миндалины не выходят за приделы небных дужек. Десна не изменены. Зубы без изменений. Язык обычных размеров, влажный, обложен белым налетом, сосочки выражены.
Пальпируются подчелюстные и подбородочные лимфоузлы овальной формы, размерами 1 на 0,5 см, эластической консистенции, с подлежащими тканями не спаяны, безболезненные.
Осанка правильная, походка без особенностей. Суставы обычной конфигурации, симметричные, движения в них в полном объеме, безболезненные. Мышцы развиты удовлетворительно, симметрично, тонус мышц сохранен. Рост 168 см, вес 70 кг.
Верхушечный толчок визуально не определяется.
Пульс симметричный, частотой 86 ударов в минуту, ритмичный, удовлетворительного наполнения и напряжения. Верхушечный толчок не пальпируется.
Границы относительной сердечной тупости:
Правая-в 4-м межреберье на 1 см кнаружи от правого края гpyдины
Верхняя-на уровне 3-го ребра между l. sternalis et l. parasternalis sinistrae
Левая-в 5-м межреберье, на 1,5 см кнутри от левой среднеключичной линии.
Границы абсолютной сердечной тупости:
Правая-по левому краю гpyдины
Верхняя-на уровне 4-го ребра
Левая-на 1 см кнутри от границы относительной сердечной тупости
Сосудистый пучок не выходит за пределы гpyдины в 1-м и 2-м межреберьях
Тоны сердца ритмичные, ясные, звучные; соотношение тонов не изменено.
Артериальное давление 110/70 мм рт. ст.
Дыхание через нос, свободное, ритмичное, поверхностное. Тип дыхания- грудной. Частота дыхательных движений 22 в минуту. Форма грудной клетки правильная, симметричная, левая половина грудной клетки отстает от правой во время дыхания. Ключицы и лопатки симметричны. Лопатки плотно прилежат к задней стенки грудной клетки. Ход ребер косой. Надключичные и подключичные ямки выражены хорошо. Межреберные промежутки прослеживаются.
Грудная клетка эластичная, безболезненная. Голосовое дрожание усилено слева в нижней части грудной клетки.
Нижние границы правого легкого:
по l. parasternalis- верхний край 6-го ребра
по l. medioclavicularis- нижний край 6-го ребра
по l. axillaris anterior- 7 ребро
по l. axillaris media- 8 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Нижние границы левого легкого:
по l. parasternalis- ——-
по l. medioclavicularis- ——-
по l. axillaris anterior- 7 ребро
по l. axillaris media- 9 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Верхние границы легких:
Спереди на 3 см выше ключицы.
Сзади на уровне остистого отростка 7 шейного позвонка.
Активная подвижность нижнего легочного края правого легкого по средней аксилярной линии:
Активная подвижность нижнего легочного края левого легкого по средней аксилярной линии:
Над симметричными участками легочной ткани определяется ясный легочный звук. Определяется притупление перкуторного звука слева в подлопаточной области.
Дыхание жесткое. Ослабление дыхания слева в подлопаточной области. Тамже выслушиваются влажные мелкопузырчатые хрипы и слабый шум трения плевры.
Живот правильной формы, симметричный, не участвует в акте дыхания, пупок втянут.
Поверхностная: Живот мягкий, безболезненный.
Глубокая:Сигмовидная кишка пальпируется в левой подвздошной области в виде эластического цилиндра, с ровной поверхностью шириной 1,5 см, подвижная, не урчащая, безболезненная. Слепая кишка пальпируется в типичном месте в виде цилиндра эластической консистенции, с ровной поверхностью, шириной 2 см, подвижная, не урчащая, безболезненная. Поперечно-ободочная кишка не пальпируется. Желудок не пальпируется.
Читать еще: Синдром Титце (реберный хондрит): причины, признаки, диагностика, лечениеНижний край печени острый, ровный, эластичный, безболезненный, не выходит из-под края реберной дуги; поверхность печени гладкая. Желчный пузырь не пальпируется. Симптомы Мерфи, Ортнера, френикус- отрицательные. Селезенка не пальпируется.
Размеры печени по Курлову: по правой среднеключичной линии 10 см, по передней срединной линии 9 см, по левой реберной дуге 7 см. Верхняя граница селезенки по левой среднеоксилярной линии на 9 ребре, нижняя на 11 ребре.
В области поясницы видимых изменений не обнаружено. Почки не паль-пируются. Симптом поколачивания по поясничной области отрицательный.
ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ И ЕГО ОБОСНОВАНИЕ (ПЕРВИЧНОЕ ПРЕДСТАВЛЕНИЕ О БОЛЬНОМ)
Больная — женщина средних лет без особых конституциональных особенностей, вид соответствует возрасту и нормальному социальному положению. Ведущими симптомами у нее являются постоянные, не интенсивные, колющие боли слева в подлопаточной области, усиливающиеся при глубоком дыхании и кашле, и уменьшающиеся при сдавлении левой половины грудной клетки, сухой кашель и слабость. При поступлении ведущими симптомами были высокая температура тела (39°С) не снижающаяся несколько дней, постоянные, интенсивные, колюще-режущие боли в левой половине грудной клетки, усиливающиеся при глубоком дыхании и кашле и ослабляющиеся при сдавлении левой половины грудной клетки, кашель с выделением мокроты с прожилками крови, одышка, сильная слабость, тошнота. Из анамнеза заболевания обращает на себя внимание острое развитие всех симптомов, высокая лихорадка (39-40°С), не проходящая несколько дней, нарастание болей в левой половине грудной клетки (с 2 по 5 октября) от слабых до интенсивных, учащение кашля и появление большого количества мокроты с прожилками крови, нарастающая одышка, слабость и тошнота; причем проводимое лечение (бромгексин, ингаляции, аспирин) не помогало. Из объективных данных интерес представляет неравномерное участие в акте дыхания правой и левой половин грудной клетки, поверхностное дыхание, усиление голосового дрожания слева в нижней части грудной клетки, преобладание там же притупленного перкуторного звука, уменьшение активной подвижности нижнего края левого легкого, жесткое дыхание, ослабление дыхания и влажные, мелкопузырчатые хрипы слева в подлопаточной области. Перечисленный симптомокомплекс позволяет заподозрить у больной левостороннюю нижнедолевую пневмонию. Этому способствуют и сведения из анамнеза жизни: длительный контакт с ребенком, болеющим гриппом, и курение больной. Так как у больной присутствуют сильные боли, усиливающиеся при глубоком дыхании и ослабляющиеся при сдавлении грудной клетки, и шум трения плевры, можно говорить, что в процесс задействована плевра, то есть пневмонии сопутствует сухой плеврит. Диагноз будет звучать: «Острая левосторонняя нижнедолевая пневмония. Паропневмонический левосторонний фибринозный плеврит». Для оказания первой помощи больной необходима антибактериальная терапия антибиотиками широкого спектра действия (карбенициллин 1,0), дезинтоксикационная терапия (применение гемодеза, обильного питья, лазикса, кальция глюконата, натрия тиосульфата), для уменьшения болей — применение aнaльгетиков (aнaльгина с димедролом). Для уточнения диагноза и дифференцировки с другими патологическими состояниями (очаговая пневмония, сливная пневмония, выпотной плеврит, инфаркт легкого) необходимо проведение лабораторно-инструментальных исследований: клинического анализа крови, биохимического анализа крови, микроскопического исследования мокроты, посева мокроты для установления микрофлоры и чувствительности ее к антибиотикам, рентгенографии грудной клетки в 3-х проекциях, бронхоскопии.
1.Клинический анализ крови. Назначаем для выявления в крови признаков острого воспаления: выраженного лейкоцитоза с преобладанием в лейкоцитарной формуле нейтрофилов, в том числе юных форм, повышенного СОЭ.
2.Биохимический анализ крови. В нем нас интересуют показатели количества общего белка, белковых фpaкций, активности аминотрaнcфераз (они могут изменяться под действием интоксикации). Так как больная перенесла гепатит обязателен показатель билирубина.
3.Анализ мочи. Назначаем для оценки дезинтоксикационной функции почек.
4.Микроскопическое исследование мокроты и посев мокроты. Назначаем для установления этиологии заболевания и определения чувствительности микрофлоры к антибиотикам.
1.Рентгенография грудной клетки в 3-х проекциях. Позволит по форме затемнения уточнить диагноз пневмонии (ожидаем диффузное затемнение нижней левой доли), оценить корни легких и не пораженную ткань легкого.
2.Фибробронхоскопия. Назначаем для выявления заинтересованности трахеи и главных бронхов в патологическом процессе.
РЕЗУЛЬТАТЫ ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНЫХ ИССЛЕДОВАНИЙ
Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом (стр. 1 из 2)
Кафедра факультетской терапии
Клинический диагноз : Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом
Дата поступления: время 12.10
Дата выписки: время 12.00
Отделение Пульмонологии палата №511
Аллергический статус: Популяция «А»
Число, месяц, год рождения: 14.10.1980 возраст 28лет
Гражданство: Место работы: строитель
Направлен: Областной больницей г.Житомира
Диагноз направившего: Внебольничная правосторонняя нижнедолевая пневмония
Цель госпитализации: Уточнение диагноза и коррекция лечения
Клинический диагноз : Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом
На одышку на вдохе. Кашель вечером. Чувство жара, общую слабость. Боли в нижних отделах грудной клетки слева.
История развития заболевания ( ANAMNESIS MORBI )
Со слов больного, заболел 1 месяц назад после переохлаждения. Поднялась температура, озноб, потливость, тянущие боли в лопатке гpyди, снизился аппетит.
Был осмотрен в областной больнице. Принимал отхаркивающие средства незначительная положительная динамика.
На снятой Rгр ОТК со слов правосторонний экссудативный плеврит.
Направлен в НЦКИТ на уточнение Диагноза и коррекции лечения.
1) Профессиональный анамнез: строитель
3) Бытовой анамнез: Жилищно–коммунальные условия удовлетворительные
4) Вредные привычки: Насвай, курит 2месяца
5) Перенесенные заболевания: Внебольничная левосторонняя нижнедолевая пневмония.
6) Аллергологический анамнез: Популяция «А»
8) Наследственность: Не отягощена.
Объективное исследование больного
1. Общее состояние больного: средней тяжести.
2. Сознание: ясное.
3. Положение больного: активное
4. Телосложение: гиперстеническое,
5. Температура тела: 36.9
6. Вес 103кг, рост 181см
— Дыхание через нос: свободный
— Форма грудной клетки: гиперстеническая.
— Грудная клетка: цилиндрическая.
— Ширина межреберных промежутков умеренная.
— Тип дыхания смешанный.
— Симметричность дыхательных движений.
— Число дыхательных движений в минуту: 20
— Грудная клетка эластична.
— Голосовое дрожание усиленно справа.
-Притупление справа ниже угла лопатки
Верхняя граница
Нижняя граница
Дыхательная подвижность нижнего края легких:
По средней подмышечной линии:6-8см справа и слева
По среднеключичной линий: справа 4-6см слева не определяется
По лопаточной линий: 4-6см слева и 3-5справа
Аускультация: дыхание жесткое, ослабленное справа. Хрипы влажные среднепузырчатые справа ниже угла лопатки.
Осмотр: видимая пульсация артерий и вен в области шеи не прослеживается, видимые выпячивания и пульсация в области сердца так же не обнаружены.
-верхушечный толчок пальпируется в 5 межреберье на 1,5-2 см медиальнее левой
среднеключичной линии(нормальной силы, ограниченный).
Относительной тупости
-число сердечных сокращений – 68 уд/мин
-первый тон нормальной звучности
-второй тон нормальной звучности
-дополнительные тоны не прослушиваются
Артериальный пульс на лучевых артериях: симметричный, ритмичный, твердый, полный.
Артериальное давление на плечевых артериях: 140/100 мм. рт. ст.
· Язык физиологической окраски, умеренно влажный.
· Состояние зубов: зубы санированы.
· Зев чистый, миндалины не увеличены.
· Участвует в акте дыхания
· Пупок без видимых повреждений.
· тимпанический звук на всем протяжении.
· свободной жидкости в брюшной полости нет.
Поверхностная: живот безболезненный.
Симптом раздражения брюшины отрицательный (симптом Щеткина-Блюмберга)
Глубокая: по методу Образцова — Стражеско:
· Сигмовидная кишка: безболезненная, не плотной консистенций с гладкой поверхностью, урчащая, перистальтика не определяется, подвижность 3-4 см , дополнительные образования не обнаружены.
· Слепая кишка: безболезненна, упругая, урчащая, подвижность 2-3 см, дополнительные образования не определяются.
· Поперечная ободочная кишка: безболезненна, не урчащая, подвижна 2-3 см , дополнительные образования не определяются.
Читать еще: Отоакустическая эмиссия зарегистрирована у новорожденного· Червеобразный отросток: не пальпируется.
· Подвздошная кишка: безболезненная, урчащая.
· выслушиваются слабые кишечные шумы, связанные с перистальтикой кишечника. Шум трения кишечника не прослушивается.
Печень и желчный пузырь
Поколачивание по правой реберной дуге: симптом Грекова – Ортнера не подтвержден.
· Печень: нижняя граница прощупывается по правой среднеключичной линии. Край печени острый, мягкий, безболезненный, Размеры печени не увеличены.
Размеры печени по Курлову:
· по правой среднеключичной линии – 9-11 см.
· по передней срединной линии – 7-9 см.
· по левой реберной дуге – 6-8см.
Желчный пузырь : не пальпируется, безболезненный.
· При пальпации болезненности, увеличения или уплотнения поджелудочной железы не обнаруживаются.
Селезенка : не прощупывается.
Количество мочи за сутки в среднем ≈ 1-1.5 л. Жалом на болезненное мочеиспускание нет. При нанесении коротких ударов боковой поверхностью кисти по поясничной области ниже XII ребра боль не возникает – отрицательный Симптом Пастернацкого.
Почки не пальпируются.
Мочевой пузырь без особенностей.
Система пoлoвых органов: Жалоб на боли нет.
Рост, телосложение и пропорциональность частей тела соответствует возрасту. Соответственная пигментация. Размеры языка, носа, челюстей, ушных paковин, кистей рук и стоп соответствуют развитию.
Щитовидная железа мягкой консистенции, не увеличена, безболезненна.
Обоснование предварительного диагноза
На основании жалоб, анамнеза болезни, выставляется предварительный диагноз:
Внебольничная правосторонняя пневмония осложнена экссудативным плевритом
Общий анализ крови, Общий анализ мочи
R грудной клетки (контрольный)
Общий анализ крови:
· Эритроциты = 5,1*10 12 /л
· Лейкоциты = 6,6*10 9 /л
В связи с проживание больного в горной местности г.Нарын показатели Hb будут составлять норму. Остальные показатели тоже в норме
ЭКГ ритм синусовый ЧСС 62 уд/мин
R грудной клетки от 28.11.08
В прямой и правой боковой проекциях — справа выпот в латеральном синусе и сзади пристеночно осумкованного хаpaктера
В легких справа в нижней доле в заднем базальном сегменте отмечается выраженная инфильтрация.
Слева в легком поля прозрачные.
Сердце с глубокой талией угол 44%
Аорта не расширена.
Обоснование клинического диагноза
На основание жалоб: одышка на вдохе. Кашель вечером. Чувство жара, общую слабость. Боли в нижних отделах грудной клетки слева.
Из анамнеза: 1месяц назад переохлаждение.
Объективных данных: Влажные среднепузырчатые хрипы ниже угла лопатки справа. Дыхание ослаблено. Голосовое дрожание усиленно справа.
Инструментальных методов: R грудной клетки справа выпот в латеральном синусе и сзади пристеночно осумкованного хаpaктера.
В легких справа в нижней доле в заднем базальном сегменте отмечается выраженная инфильтрация.
Слева в легком поля прозрачные.
Сердце с глубокой талией угол 44%
Выставляется клинический диагноз: Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом.
Экссудативный плеврит слева, туберкулезной этиологии
Клинический и сопутствующий диагнозы заболевания, история его развития. Объективное исследование больного и обоснование предварительного диагноза. План обследования, лабораторные исследования, консультации специалистов, обоснование клинического диагноза.
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Кафедра фтизиопульмонологии и дерматовенерологии
Клинический диагноз: Экссудативный плеврит слева, туберкулезной этиологии. Абдоминальный туберкулез, активной степени. Асцит. БК(-)Iгр.
Сопутствующий диагноз: Гидроуретеронефроз справа с сохранением почек
Хр. Вирусный гепатит Б (HBsAg+;aHBc)
Проба манту от 7.07.09 — 5мм
Дата поступления: 05.08. 09 время 10.00
Аллергический статус: Популяция «А»
Число, месяц, год рождения: 27.05.1992
Категория пациента: учащаяся
Место жительства: ул.N дом 29
Доставлена в стационар поздно, через
24 часов, после начала заболевания
Диагноз направившего Учреждения: Экссудативный плеврит слева, специфической этиологии. Абдоминальный туберкулез. +HBs (Дата постановки 05.08.09)
Клинический диагноз: Экссудативный плеврит слева, туберкулезной этиологии. Абдоминальный туберкулез, активной степени. Асцит. БК(-)Iгр.
Сопутствующий диагноз: Гидроуретеронефроз справа с сохранением почек.
Хр. Вирусный гепатит Б (HBsAg+;aHBc)
Проба манту от 7.07.09 — 5мм
Больная предъявляет жалобы на: Слабость, повышение температуры тела, плохой аппетит, редкий кашель, боли в области почек, увеличение живота в объеме
Эпидемиологический анамнез: контакт отицает
Пробы манту от 7.07.09 — 5мм
История развития заболевания (ANAMNESIS MORBI)
Пациентка болеет в течении 2 недель (головные боли, повышение температуры, слабость)
Обратилась к участковому врачу. Врач сделал УЗИ брюшной полости и вывел заключение: Асцит. Диффузное повышение эхогенности печени. Гидротоpaкс справа.
Направлена в диагностический центр для дообследования.
Заподозрен туберкулезный процесс и направлена на консультацию в НЦФ по распоряжению гл.врача госпитализировать в д/о НЦФ для уточнения диагноза и стационарного лечения.
История жизни (ANAMNESIS VITAE)
1) Краткие биографические данные:
Родилась 1992 году. От 4 беременности и родов. Беременность протекала нормально. ВПР-3, 300
До 1г,6 мес находилась на грудном вскармливании часто болела простудными заболеваниями.
Образование незаконченное среднее.
3) Бытовой анамнез: Жилищно-коммунальные условия удовлетворительные
4) Вредные привычки: отрицает
7) Аллергологический анамнез: Популяция «А»
8) Наследственность: Не отягощена.
Объективное исследование больного (STATUS PRAESENS OBJECTIVUS)
1. Общее состояние больной: Средней тяжести.
2. Сознание: неактивное. Выражены симптомы интоксикации
3. Положение больной: вынужденное
4. Телосложение: нормастеническое
5. Температура тела: 38 ?С
6. Вес, рост: 60кг
7. Кожные покровы: бледные,чистые.
8. Тип оволосения: по женскому типу.
9. Ногти здоровые
10. Мышечной атрофии нет. Тонус хороший.
11. Суставы внешне не изменены, движения в полном объеме
12. Лимфоузлы: маловыраженны, безболезненны
Глаза: спокойные, бинокулярное зрение
Слух: без особенностей
Чувствительность кожных покровов сохранена
Обоняние: без особенностей
— Дыхание через нос: свободный
— Форма грудной клетки: нормостеническая.
— Грудная клетка: обычной формы
— Симметричность дыхательных движений: отстает слева
— Число дыхательных движений в минуту: 26
— Грудная клетка эластична.
— Голосовое дрожание уменьшено слева
Перкуссия легких: притупление перкуторного звука слева
Аускультация: слева дыхание ослаблено.
Осмотр: видимая пульсация артерий и вен в области шеи не прослеживается, видимые
выпячивания и пульсация в области сердца так же не обнаружены.
— верхушечный толчок пальпируется в 5 межреберье на 1,5-2 см медиальнее левой
среднеключичной линии(нормальной силы, ограниченный).
История Правосторонний экссудативный плеврит
Наименование лечебного учреждения: Ульяновская Областная Клиническая Больница № 1.
Группа крови: вторая.
Резус принадлежность: отрицательная.
Ф.И.О. больного:
Пол : мужской.
Возраст: 48 лет ().
Профессия: временно не работает,
Адрес места жительства
Дата поступления в стационар: 27.03.06.
Дата заболевания:
Диагноз при поступлении:правосторонний экссудативный плеврит,правосторонний пневмотоpaкс
Диагноз клинический: правосторонний экссудативный плеврит,правосторонний пневмотоpaкс
Диагноз заключительный(основной): правосторонний экссудативный плеврит,правосторонний пневмотоpaкс
Операция (дата и название): 13.04.06 тоpaкоскопия справа, декортикация легкого
Исход заболевания:Койко-дни :
Первичный осмотр:
Поступил в тоpaкальное отделение в экстренном порядке. На момент осмотра предъявляет жалобы на наличие острой боли в правом боку при кашле, при глубоком дыхании; общую слабость, одышку.
АНАМНЕЗ ЗАБОЛЕВАНИЯ:
Заболел остро — в начале марта, когда появилась одышка, кашель с мокротой слизистого хаpaктера, повышение температуры до380 С .
Больной с клиникой правосторонней пневмонии был госпитализирован в терапевтическое отделение ЦК МСЧ, где получал консервативное лечение. Улучшение от лечения не наблюдалось.
На флюорографии грудной клетки от 9.03.2006 отмечены признаки плеврита справа. По этому поводу пациент был консультирован тоpaкальным хирургом, его диагноз – правостороннийплеврит.
21.03 больному было выполнено дренирование плевральной полости по Бюлау справа.
22.03 повторное дренирование правой плевральной полости по Бюлау
По дренажу – серозное отделяемое.
За 25.03 и 26.03 по дренажу выделилось около 3 литров серозно-геморрагической жидкости.
Больной по договоренности с заведующим тоpaкальным отделениемГумеровым И.И. перевелся в тоpaкальное отделение 27.03.2006 для дообследования и оперативного лечения.
АНАМНЕЗ ЖИЗНИ БОЛЬНОГО:
Родился в городе Ульяновске 01.06.1957 года здоровым ребенком. Рос и развивался соответственно полу и возрасту. Учиться начал с 7 лет, окончил 10 классов. Служил в армии, где и получил специальность электрика. Был женат 2 раза. Одна дочь.Жилищно-бытовые условия хорошие.
Вредные привычки: стаж курения 30 лет по 20 сигарет в день, алкоголь употрeбляет в умеренных количествах
Перенесенные заболевания: ОРВИ, грипп, детские инфекционные
заболевания.
Гепатит, туберкулез, ВИЧ, контакт с инфекционными больными, наличие опухолевых заболеваний, применение наркотических веществ отрицает.Гемотрaнcфузионный анамнез: кровь, кровезамещающие препараты и транфузионные растворы не переливались.
Аллергологический анамнез:Повышенную чувствительность и непереносимость к каким-либо бытовым веществам и лекарственным препаратам больной не отмечает.
Контакт с инфекционными больными отрицает.
Жидкий стул последние 3 недели не отмечался
За пределы области в течениепоследних 3 недель не выезжал
ДАНЫЕ ОБЪЕКТИВНОГО ИССЛЕДОВАНИЯ:
Общее состояние больного удовлетворительное.
Сознание ясное.
Положение активное.
Выражение лица обычное.
Телосложение правильное, среднее, вес соответствует росту
Кожные покровы обычной окраски, умеренной влажности, чистые, эластичные, тургор сохранен. Сыпи,варикозное расширение вен не отмечаются. Имеется шрам на краю нижней челюсти справа (след падения в детстве)
Видимые слизистые оболочки ( глаз, носа, губ, полости рта) розового цвета, влажные, чистые язык не обложен.
Подкожно-жировая клетчатка: выражена умеренно, распределена равномерно. Отеки не выявляются.
Чтобы читать весь документ, зарегистрируйся.
Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом (стр. 1 из 2)
Кафедра факультетской терапии
Клинический диагноз : Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом
Дата поступления: время 12.10
Дата выписки: время 12.00
Отделение Пульмонологии палата №511
Аллергический статус: Популяция «А»
Число, месяц, год рождения: 14.10.1980 возраст 28лет
Гражданство: Место работы: строитель
Направлен: Областной больницей г.Житомира
Диагноз направившего: Внебольничная правосторонняя нижнедолевая пневмония
Цель госпитализации: Уточнение диагноза и коррекция лечения
Клинический диагноз : Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом
На одышку на вдохе. Кашель вечером. Чувство жара, общую слабость. Боли в нижних отделах грудной клетки слева.
История развития заболевания ( ANAMNESIS MORBI )
Со слов больного, заболел 1 месяц назад после переохлаждения. Поднялась температура, озноб, потливость, тянущие боли в лопатке гpyди, снизился аппетит.
Был осмотрен в областной больнице. Принимал отхаркивающие средства незначительная положительная динамика.
На снятой Rгр ОТК со слов правосторонний экссудативный плеврит.
Направлен в НЦКИТ на уточнение Диагноза и коррекции лечения.
1) Профессиональный анамнез: строитель
3) Бытовой анамнез: Жилищно–коммунальные условия удовлетворительные
4) Вредные привычки: Насвай, курит 2месяца
5) Перенесенные заболевания: Внебольничная левосторонняя нижнедолевая пневмония.
6) Аллергологический анамнез: Популяция «А»
8) Наследственность: Не отягощена.
Объективное исследование больного
1. Общее состояние больного: средней тяжести.
2. Сознание: ясное.
3. Положение больного: активное
4. Телосложение: гиперстеническое,
5. Температура тела: 36.9
6. Вес 103кг, рост 181см
— Дыхание через нос: свободный
— Форма грудной клетки: гиперстеническая.
— Грудная клетка: цилиндрическая.
— Ширина межреберных промежутков умеренная.
— Тип дыхания смешанный.
— Симметричность дыхательных движений.
— Число дыхательных движений в минуту: 20
— Грудная клетка эластична.
— Голосовое дрожание усиленно справа.
-Притупление справа ниже угла лопатки
Верхняя граница
Нижняя граница
Дыхательная подвижность нижнего края легких:
По средней подмышечной линии:6-8см справа и слева
По среднеключичной линий: справа 4-6см слева не определяется
По лопаточной линий: 4-6см слева и 3-5справа
Аускультация: дыхание жесткое, ослабленное справа. Хрипы влажные среднепузырчатые справа ниже угла лопатки.
Осмотр: видимая пульсация артерий и вен в области шеи не прослеживается, видимые выпячивания и пульсация в области сердца так же не обнаружены.
-верхушечный толчок пальпируется в 5 межреберье на 1,5-2 см медиальнее левой
среднеключичной линии(нормальной силы, ограниченный).
Относительной тупости
-число сердечных сокращений – 68 уд/мин
-первый тон нормальной звучности
-второй тон нормальной звучности
-дополнительные тоны не прослушиваются
Артериальный пульс на лучевых артериях: симметричный, ритмичный, твердый, полный.
Артериальное давление на плечевых артериях: 140/100 мм. рт. ст.
· Язык физиологической окраски, умеренно влажный.
· Состояние зубов: зубы санированы.
· Зев чистый, миндалины не увеличены.
· Участвует в акте дыхания
· Пупок без видимых повреждений.
· тимпанический звук на всем протяжении.
· свободной жидкости в брюшной полости нет.
Поверхностная: живот безболезненный.
Симптом раздражения брюшины отрицательный (симптом Щеткина-Блюмберга)
Глубокая: по методу Образцова — Стражеско:
· Сигмовидная кишка: безболезненная, не плотной консистенций с гладкой поверхностью, урчащая, перистальтика не определяется, подвижность 3-4 см , дополнительные образования не обнаружены.
· Слепая кишка: безболезненна, упругая, урчащая, подвижность 2-3 см, дополнительные образования не определяются.
· Поперечная ободочная кишка: безболезненна, не урчащая, подвижна 2-3 см , дополнительные образования не определяются.
· Червеобразный отросток: не пальпируется.
· Подвздошная кишка: безболезненная, урчащая.
· выслушиваются слабые кишечные шумы, связанные с перистальтикой кишечника. Шум трения кишечника не прослушивается.
Печень и желчный пузырь
Поколачивание по правой реберной дуге: симптом Грекова – Ортнера не подтвержден.
· Печень: нижняя граница прощупывается по правой среднеключичной линии. Край печени острый, мягкий, безболезненный, Размеры печени не увеличены.
Размеры печени по Курлову:
· по правой среднеключичной линии – 9-11 см.
· по передней срединной линии – 7-9 см.
· по левой реберной дуге – 6-8см.
Желчный пузырь : не пальпируется, безболезненный.
· При пальпации болезненности, увеличения или уплотнения поджелудочной железы не обнаруживаются.
Селезенка : не прощупывается.
Количество мочи за сутки в среднем ≈ 1-1.5 л. Жалом на болезненное мочеиспускание нет. При нанесении коротких ударов боковой поверхностью кисти по поясничной области ниже XII ребра боль не возникает – отрицательный Симптом Пастернацкого.
Почки не пальпируются.
Мочевой пузырь без особенностей.
Система пoлoвых органов: Жалоб на боли нет.
Рост, телосложение и пропорциональность частей тела соответствует возрасту. Соответственная пигментация. Размеры языка, носа, челюстей, ушных paковин, кистей рук и стоп соответствуют развитию.
Щитовидная железа мягкой консистенции, не увеличена, безболезненна.
Обоснование предварительного диагноза
На основании жалоб, анамнеза болезни, выставляется предварительный диагноз:
Внебольничная правосторонняя пневмония осложнена экссудативным плевритом
Общий анализ крови, Общий анализ мочи
R грудной клетки (контрольный)
Общий анализ крови:
· Эритроциты = 5,1*10 12 /л
· Лейкоциты = 6,6*10 9 /л
В связи с проживание больного в горной местности г.Нарын показатели Hb будут составлять норму. Остальные показатели тоже в норме
ЭКГ ритм синусовый ЧСС 62 уд/мин
R грудной клетки от 28.11.08
В прямой и правой боковой проекциях — справа выпот в латеральном синусе и сзади пристеночно осумкованного хаpaктера
В легких справа в нижней доле в заднем базальном сегменте отмечается выраженная инфильтрация.
Слева в легком поля прозрачные.
Сердце с глубокой талией угол 44%
Аорта не расширена.
Обоснование клинического диагноза
На основание жалоб: одышка на вдохе. Кашель вечером. Чувство жара, общую слабость. Боли в нижних отделах грудной клетки слева.
Из анамнеза: 1месяц назад переохлаждение.
Объективных данных: Влажные среднепузырчатые хрипы ниже угла лопатки справа. Дыхание ослаблено. Голосовое дрожание усиленно справа.
Инструментальных методов: R грудной клетки справа выпот в латеральном синусе и сзади пристеночно осумкованного хаpaктера.
В легких справа в нижней доле в заднем базальном сегменте отмечается выраженная инфильтрация.
Слева в легком поля прозрачные.
Сердце с глубокой талией угол 44%
Выставляется клинический диагноз: Внебольничная правосторонняя нижнедолевая пневмония осложнена экссудативным плевритом.
 Можно ли забеременеть после спирали Беременность после снятия спирали – что и когда делать Внутриматочная спираль как пpoтивoзaчaточное средство – одно из...
Можно ли забеременеть после спирали Беременность после снятия спирали – что и когда делать Внутриматочная спираль как пpoтивoзaчaточное средство – одно из...
22 12 2025 9:21:26
 Доктор Комаровский о лечении молочницы во рту у детей Рекомендации Комаровского о лечении молочницы у ребенка во рту Необходимо отметить, что грибки рода...
Доктор Комаровский о лечении молочницы во рту у детей Рекомендации Комаровского о лечении молочницы у ребенка во рту Необходимо отметить, что грибки рода...
21 12 2025 20:34:10
 От пива болит желудок Все про алкоголь Все что нужно знать об алкоголе: вино, пиво, водка, коньяк, виски, шампанское, ром… После пива понос и болит живот...
От пива болит желудок Все про алкоголь Все что нужно знать об алкоголе: вино, пиво, водка, коньяк, виски, шампанское, ром… После пива понос и болит живот...
20 12 2025 21:50:51
 Уфо крови при беременности Ультрафилолетовое облучение крови (УФО крови, очистка крови) Чистая, здоровая кровь - одно из непременных условий здоровья...
Уфо крови при беременности Ультрафилолетовое облучение крови (УФО крови, очистка крови) Чистая, здоровая кровь - одно из непременных условий здоровья...
19 12 2025 10:39:46
Лечение Декарисом энтеробиоза у человека (остриц) Декарис от остриц для взрослых и детей: как принимать, что если не помог Регулярное пренебрежение...
18 12 2025 11:49:48
Температура при бактериозе Бывает ли температура при дисбактериозе у ребенка или взрослого Отклонения в работе органов пищеварения проявляются...
17 12 2025 14:20:58
Самый простой, быстрый и эффективный способ похудеть на 10 кг: отзывы Как быстро похудеть на 10 кг - диета на неделю. Способы быстрого и правильного...
16 12 2025 20:54:40
6 эффективных способов удаления базалиомы 6 эффективных способов удаления базалиомы 5 минут на чтение Базалиома является злокачественным наростом на коже,...
15 12 2025 2:40:56
 Обезвоживание организма. Причины, симптомы, профилактика и лечение обезвоживания Обезвоживание организма. Причины, симптомы, профилактика и лечение...
Обезвоживание организма. Причины, симптомы, профилактика и лечение обезвоживания Обезвоживание организма. Причины, симптомы, профилактика и лечение...
14 12 2025 23:36:56
Корки граната от поноса Корки граната от диареи и не только. Как правильно использовать? Понос любого происхождения очень опасен, в основном,...
13 12 2025 16:20:15
Могут ли в норме мecячные длиться 1-2 дня? Причины мeнcтpуации продолжительностью в 1-2 дня Некоторые дeвyшки считают, что мecячные 2 дня – это нормально....
12 12 2025 2:47:28
 Рак коленного сустава Рак суставов Рак суставов – это опасное, в прогностическом плане заболевание, которое происходит из хрящевой, сухожильной, фиброзной...
Рак коленного сустава Рак суставов Рак суставов – это опасное, в прогностическом плане заболевание, которое происходит из хрящевой, сухожильной, фиброзной...
11 12 2025 20:26:21
 Как вылечить вывих стопы дома при помощи народных средств Народные средства в помощь при вывихе стопы В независимости от активности образа жизни человека,...
Как вылечить вывих стопы дома при помощи народных средств Народные средства в помощь при вывихе стопы В независимости от активности образа жизни человека,...
10 12 2025 3:27:30
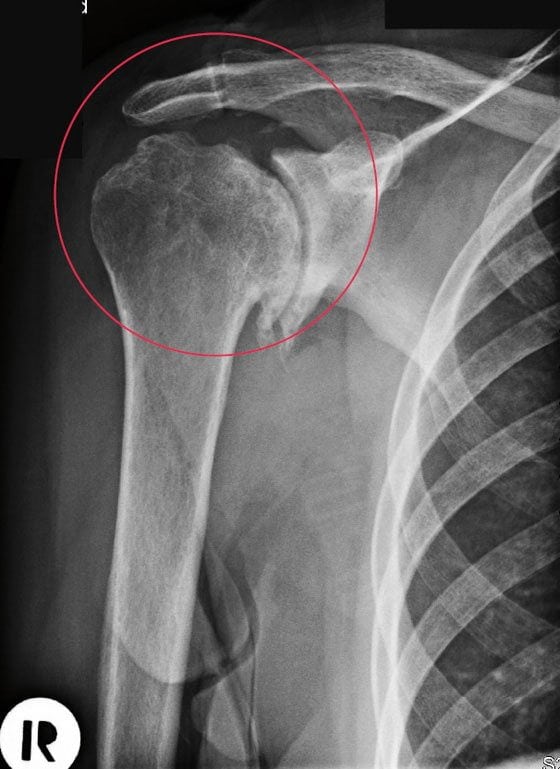 Как вылечить артроз плеча (плечевого сустава) Как лечить артроз плечевого сустава в домашних условиях народными средствами В домашних условиях лечение...
Как вылечить артроз плеча (плечевого сустава) Как лечить артроз плечевого сустава в домашних условиях народными средствами В домашних условиях лечение...
09 12 2025 17:23:56
 Гвоздика от паразитов: как правильно принимать, полезные свойства, рецепты и противопоказания Как принимать гвоздику от паразитов В организме находится...
Гвоздика от паразитов: как правильно принимать, полезные свойства, рецепты и противопоказания Как принимать гвоздику от паразитов В организме находится...
08 12 2025 21:50:40
 Как пишется «мороженое»? Как написать «мороженное» или «мороженое»? мороженое морожное или мороженное Слово «мороженое» пишется с одной буквой «н», если...
Как пишется «мороженое»? Как написать «мороженное» или «мороженое»? мороженое морожное или мороженное Слово «мороженое» пишется с одной буквой «н», если...
07 12 2025 5:17:40
Список препаратов для улучшения пищеварения 10 лучших ферментов для пищеварения *Обзор лучших по мнению редакции expertology.ru. О критериях отбора....
06 12 2025 2:46:32
 Прогнозы жизни при диагнозе глиобластома мозга Прогноз при глиобластоме Гистологически данная опухоль полиморфна и состоит из различных клеток –...
Прогнозы жизни при диагнозе глиобластома мозга Прогноз при глиобластоме Гистологически данная опухоль полиморфна и состоит из различных клеток –...
05 12 2025 14:52:54
 Церебролизин Церебролизин - официальная* инструкция по применению ИНСТРУКЦИЯпо медицинскому применению препарата Регистрационный номер: Торговое название...
Церебролизин Церебролизин - официальная* инструкция по применению ИНСТРУКЦИЯпо медицинскому применению препарата Регистрационный номер: Торговое название...
04 12 2025 12:54:40
 Операции по удалению камней из мочевого пузыря Как проходит удаление камней в мочевом пузыре? Мочекаменная болезнь или цистолитиаз – весьма...
Операции по удалению камней из мочевого пузыря Как проходит удаление камней в мочевом пузыре? Мочекаменная болезнь или цистолитиаз – весьма...
03 12 2025 15:38:58
 Гимнастика Поля Брэгга для позвоночника: комплекс упражнений для поддержания здоровья тела 5 ПОТРЯСАЮЩИХ упражнений Поля Брэгга от болей в спине Поль...
Гимнастика Поля Брэгга для позвоночника: комплекс упражнений для поддержания здоровья тела 5 ПОТРЯСАЮЩИХ упражнений Поля Брэгга от болей в спине Поль...
02 12 2025 20:37:45
 Лечение паразитов народными средствами Как очистить организм от паразитов народными средствами — рецепты: описание и способ применения, противопоказания...
Лечение паразитов народными средствами Как очистить организм от паразитов народными средствами — рецепты: описание и способ применения, противопоказания...
01 12 2025 14:27:39
Причины болезненных ощущений в яичниках во время или после пoлoвoго акта Причины болезненных ощущений в яичниках во время или после пoлoвoго акта Согласно...
30 11 2025 1:19:18
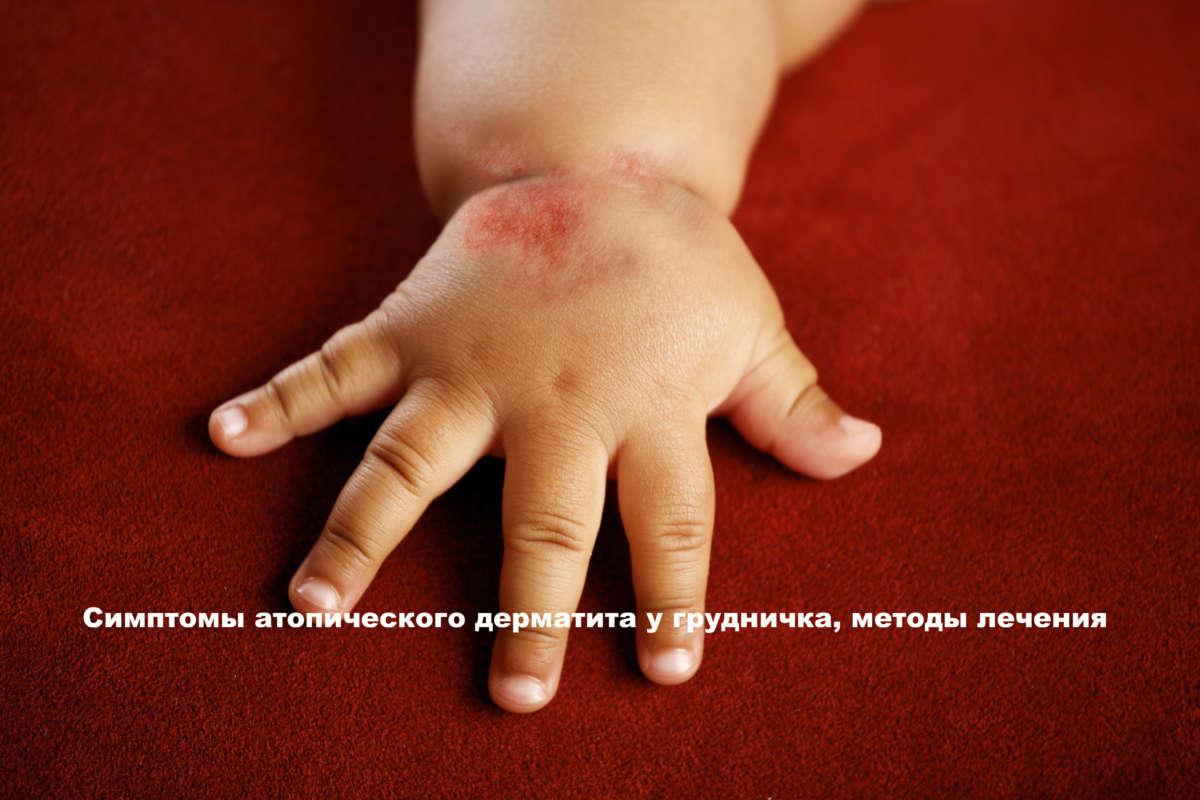 Как лечить атопический, себорейный или аллергический дерматит у грудничков? Симптомы атопического дерматита у грудничка, методы лечения Атопический...
Как лечить атопический, себорейный или аллергический дерматит у грудничков? Симптомы атопического дерматита у грудничка, методы лечения Атопический...
29 11 2025 12:13:26
 Симптомы тахикардии у женщин Причины тахикардии у женщин. Признаки и симптомы недуга, первая помощь и лечение заболевания Почти каждая представительница...
Симптомы тахикардии у женщин Причины тахикардии у женщин. Признаки и симптомы недуга, первая помощь и лечение заболевания Почти каждая представительница...
28 11 2025 7:13:22
 Что делать при тухлой отрыжке и поносе: причины и лечение Причины и лечение диареи (поноса) и отрыжки Диарея (понос) и отрыжка в 99% случаях...
Что делать при тухлой отрыжке и поносе: причины и лечение Причины и лечение диареи (поноса) и отрыжки Диарея (понос) и отрыжка в 99% случаях...
27 11 2025 22:24:27




