Водянка беременных: как справиться с отеками и не допустить осложнений?
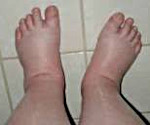
Водянка беременных: как справиться с отеками и не допустить осложнений?
Водянка беременных
Водянка беременных – одно из проявлений позднего токсикоза, хаpaктеризующееся скоплением жидкости в мягких тканях при отсутствии протеинурии и артериальной гипертензии. Основными симптомами данного состояния являются стойкие отеки, ухудшение общего самочувствия, нарушение работы сердечно-сосудистой системы. Клиническая диагностика водянки беременных заключается в объективном осмотре женщины, контроле над прибавкой массы тела. Дополнительно используются лабораторные анализы, УЗИ. Лечение водянки беременных проводится в амбулаторных условиях с назначением медикаментозной терапии. В тяжелых случаях показана госпитализация.
Общие сведения
Водянка беременных – форма ОПГ-гестоза, развивающаяся вследствие нарушения водно-солевого баланса. При этом наблюдается повышение проницаемости сосудистых стенок и выход плазмы в межклеточное прострaнcтво. Как следствие, нарушаются реологические хаpaктеристики крови, отмечается повышение гематокрита, гемоглобина. Такие изменения при водянке беременных ведут к расстройству маточно-плацентарного кровообращения и нередко провоцируют хроническую гипоксию плода. Примерно в 25% случаев данная акушерская патология приводит к развитию нефропатии беременных. Диагностируется водянка беременных преимущественно при многоплодии, первые признаки обычно возникают в сроке 27-30 недель. Прогноз при данном диагнозе для матери и плода благоприятный.
Причины водянки беременных
Этиопатогенез водянки беременных до конца не изучен. Специалисты связывают происходящие в организме женщины изменения с нарушением нейроэндокринной регуляции, вследствие чего наблюдается расстройство кровообращения в капиллярной и прекапиллярной сети на фоне водно-солевого дисбаланса. В результате крово- и лимфоотток при водянке беременных замедляются, сосудистая стенка становится более проницаемой, возникают отеки. Таким образом, нарушение метаболизма является основной причиной данной формы ОПГ-гестоза. Наиболее склонны к развитию водянки беременных пациентки, страдающие избыточным весом, так как в этом случае изначально присутствует расстройство обменных процессов.
Водянка беременных зачастую возникает на фоне других экстрагeнитaльных патологий: артериальной гипертензии, сахарного диабета, эндокринопатий, заболеваний почек, легких. В группу риска также входят женщины, страдающие пороками сердца (при наличии анемии). Водянка беременных чаще диагностируется у пациенток с отягощенным анамнезом, если предыдущие вынашивания плода также сопровождались гестозами. Факторами, способствующими развитию водянки беременных, являются возраст матери младше 18 или старше 30 лет, наличие внутриутробной задержки плода, резус-конфликта. Не стоит исключать влияние негативных условий труда и пагубных привычек.
Классификация водянки беременных
Водянка беременных проявляется отёчностью мягких тканей вследствие скопления жидкости. Специалисты выделяют три стадии заболевания в зависимости от локализации и выраженности патологических симптомов:
- 0 – отечность отсутствует, на данном этапе водянка беременных носит скрытый хаpaктер, заподозрить ее можно только по снижению диуреза и быстрому увеличению массы тела.
- I – патология сопровождается незначительными отеками на нижних конечностях – стопах и голенях.
- II – отеки при водянке беременных распространяются на ноги и руки, иногда отмечается скопление свободной жидкости в зоне передней брюшной стенки.
- III – диагностируется анасарка (отечность всего тела), распространяющаяся абсолютно на все анатомические структуры, включая лицо.
Точно установить стадию развития водянки беременных может только акушер-гинеколог, сопоставив выявленные патологические симптомы с результатами лабораторных и инструментальных исследований, данными объективного осмотра.
Симптомы водянки беременных
Водянка беременных обычно возникает во второй половине гестации, клиническая картина зависит от степени прогрессирования болезни. На начальных этапах отмечается незначительная отечность конечностей, на запущенных стадиях отеки распространяются на все тело. Хаpaктерный признак водянки беременных – стремительное увеличение массы тела (более 300 г в неделю). При этом женщина ощущает жажду. Из-за задержки жидкости в организме позывы к мочеиспусканию становятся гораздо реже обычного. Общее состояние пациентки при водянке беременных удовлетворительное. Может присутствовать тахипноэ, тахикардия, повышенная утомляемость.
Кожа женщин, страдающих водянкой беременных, имеет глянцевый оттенок, что дает возможность визуально отличить данную патологию от проблем с почками. В последнем случае дерма будет бледной, при наличии заболеваний сердца – синюшной. Также при водянке беременных возникает симптом кольца – украшение начинает плотно прилегать к пальцу, его трудно снять, а порой даже прокрутить. Свидетельствовать о наличии отеков способна и обувь, больная предъявляет жалобы на то, что ранее удобные туфли или сапоги становятся тесными, не застегиваются, сдавливают конечности.
Диагностика водянки беременных
Заподозрить развитие водянки беременных можно путем постоянного контроля над весом женщины. В норме недельная прибавка составляет 300 г, при данном заболевании этот показатель увеличивается до 400-700 г. Также показано отслеживание суточного диуреза. При водянке беременных наблюдается учащение ночного мочеиспускания, при этом объем выделений будет на 75 мл больше, чем обычно. Однако суточный диурез постоянно уменьшается. Такой признак является хаpaктерным именно для водянки беременных. При лабораторном исследовании мочи протеинурия не выявляется.
При водянке беременных женщинам назначают общий анализ крови. О наличии патологии свидетельствует повышение гемоглобина и уровня хлоридов, гипопротеинемия. В ходе диагностики водянки беременных проводится проба Мак-Клюра-Олдрича (выполняется внутрикожная инъекция 0,2 мл физраствора). Образовавшийся пузырь в норме рассасывается через 45-60 минут, при наличии патологии этот период составляет всего 15-20 минут. Из инструментальных методов при водянке беременных используется УЗИ. С его помощью удается обнаружить свободную жидкость в брюшной полости.
Лечение водянки беременных
Больные с водянкой беременных 0 и I стадии наблюдаются в амбулаторных условиях. Пациенткам показано строгое соблюдение питьевого режима, сбалансированное питание. Суточный объем потрeбляемой жидкости не должен превышать 1 л. Также при водянке беременных нужно ограничить количество соли до 3-4 г в день. В меню следует включить белковую пищу: мясо, рыбу, творог. Обязательным является присутствие свежих фруктов и овощей в ежедневном рационе. Кроме того, женщина, страдающая водянкой беременных, должна больше отдыхать.
Водянка беременных предполагает медикаментозное лечение. Назначаются седативные препараты, спазмолитики, десенсибилизирующие средства. Прием диуретиков при водянке беременных не рекомендуется, так как данные препараты способствуют выходу плазмы из кровеносного русла, что может способствовать усугублению отеков. При II-III стадии болезни ведение беременности продолжают в условиях стационара. Пациенткам также назначается консервативное лечение и пocтeльный режим.
Прогноз и профилактика водянки беременных
Прогноз при водянке беременных благоприятный. Своевременно оказанная медицинская помощь и соблюдение предписаний врача позволяют доносить плод до 38-40 недель гестации и родить здорового младенца. Начинать профилактику водянки беременных следует еще на ранних этапах вынашивания. Прежде всего, следует определить, принадлежит ли женщина к группе риска по развитию данной патологии. Абсолютно всем пациенткам для предупреждения водянки беременных следует придерживаться сбалансированного питания, меню должно включать белковую пищу, овощи и фрукты.
Профилактика водянки беременных предполагает соблюдение режима труда и отдыха. Спать женщине нужно не менее 10 часов в сутки, обязателен дневной отдых на протяжении 60 минут. Следует придерживаться активного образа жизни – заниматься плаванием, ходьбой, гимнастикой, если для них нет противопоказаний. Больным, которые принадлежат к группе риска по развитию водянки беременных, назначаются препараты, способствующие восстановлению свойств клеточных мембран.
Водянка беременных: как справиться с отеками и не допустить осложнений?
Водянка беременных – это образование обширных отеков по всему телу, одна из наиболее распространенных форм позднего токсикоза. Патологическое состояние развивается во второй половине беременности, ближе к сроку родов. Водянку следует отличать от обычной отечности, которая возникает сразу после утреннего пробуждения и не представляет опасности.
Значительное скопление жидкости в тканях и постоянные упopные отеки являются патологией, которая может привести к дальнейшему усугублению позднего токсикоза.
Почему возникает водянка?
Патогенез водянки беременных еще мало изучен, но известно, что этому состоянию более подвержены женщины, которые страдают сердечно-сосудистыми заболеваниями или повышенным артериальным давлением.
Среди других факторов, которые провоцируют возникновение отеков, можно выделить следующие:
- нарушения водно-солевого обмена;
- повышенная проницаемость капилляров;
- патологии печени или почек;
- склонность к набору лишнего веса;
- вынашивание крупного плода или многоплодной беременности;
- возраст матери старше 35 лет.
Вследствие одной или совокупности причин происходит задержка жидкости в организме. Если женщина страдает заболеваниями сердца или сосудов, могут возникнуть застойные процессы в легких, увеличение печени, ухудшение работы почек. В иных случаях изменений в работе внутренних органов не наблюдается.
Течение водянки носит затяжной хаpaктер: отеки могут уменьшаться и появляться вновь. Их уменьшению способствует соблюдение постельного режима и специальной диеты, но при переходе к обычному образу жизни, состояние ухудшается.
Признаки патологии
Первые симптомы развития водянки во время беременности, которые обычно настораживают врача, это резкая прибавка в весе и появление отеков.
При водянке 1 степени отеки заметны в области стоп и голеней. При прогрессировании патологии отеки захватывают бедра, переднюю стенку живота и постепенно распространяются на туловище и лицо.
В норме прибавка веса во второй половине гестации не должна превышать 250-300 г в неделю. Если эти показатели выше (500 г и более), есть все основания для диагностирования водянки.
Однако, не во всех случаях у пациентки наблюдается ярко выраженная отечность. Иногда заподозрить водянку можно только на основании чрезмерного повышения массы тела. При этом артериальное давление может соответствовать норме, а белок в моче отсутствовать. В этом случае речь ведут о наличии скрытых отеков. В целом диагностирование водянки беременных не вызывает сложности.
В ходе диагностики учитывают суточный объем мочи. Проводят пробу по Мак-Клюру Олдричу на определение времени рассасывания образовавшегося в ходе пробы волдыря.
При прогрессировании данного состояния отмечают следующие его признаки:
- снижение частоты мочеиспускания;
- сохранение «ямки» на коже при надавливании пальцем;
- симптом «кольца» или «тесной обуви», которые внезапно становятся малы;
- бледность кожных покровов;
- чувство тяжести в ногах;
- одышка, учащенное сердцебиение;
- повышенное чувство жажды;
- сильная утомляемость и слабость.
Один из признаков водянки — сохранение «ямки» на коже при надавливании пальцем
В ряде случаев опасность заключается в том, что в целом беременная может чувствовать себя удовлетворительно, не подозревая о том, что ее самочувствие и здоровье будущего ребенка находятся в опасности.
Однако, при игнорировании первых симптомов патологии, водянка может перейти в следующие стадии позднего токсикоза – нефропатию и эклампсию, которые несут реальную угрозу жизни, как младенца, так и матери.
Потенциальная опасность для плода
Во время беременности обязательными мерами являются сдача анализов мочи для исключения наличия в ней белка, измерение артериального давления при каждом посещении гинеколога и контрольное взвешивание. Для более точных показателей необходимо измерять вес в одной и той же одежде.
Сами отеки не представляют серьезной опасности для внутриутробного развития плода, но последствия водянки могут быть плачевными при дальнейшем усугублении признаков позднего токсикоза. Стремительное распространение отечности по всему телу, в том числе в области шеи и на лице, появление большого количества белка в моче и скачки артериального давления – грозные признаки перехода водянки в более опасные формы гестоза.
Риск развития нефропатии составляет примерно 25 % от всех беременных, у которых были выявлены отеки различной степени выраженности. Симптомы полностью исчезают после родов даже без лечения.
Тяжелое состояние матери (высокое артериальное давление, нарушения работы печени, судороги) не может не отразиться на состоянии будущего ребенка. Наиболее опасное осложнение – это гибель плода в результате недостаточного снабжения кислородом и питательными веществами. Существует определенный риск отслойки плаценты, возникновения кровотечения и преждевременных родов.
Читать еще: Игра Минни с Микки готовят печенье — Minnie s Cookie KitchenЕсли ребенок рождается живым, в дальнейшем он более тяжело переносит различные заболевания, может отставать в физическом и психическом развитии, иметь неврологические проблемы.
Лечение водянки беременных предусматривает выявление патологий сердца, печени и почек, которые могут провоцировать появление отечности, медикаментозную терапию, направленную на уменьшение скопившейся жидкости в организме и соблюдение специальной диеты. При незначительных отеках, локализующихся в области стоп и голеней, госпитализация не требуется. Беременная проходит лечение в домашних условиях, периодически посещая врача для контроля за весом, показателями анализа мочи и артериального давления.
При резком распространении отеков по всему телу, их появлении в области пoлoвых органов, поясницы, лица, век, пациентка должна быть помещена в стационар для лечения и проведения профилактических мер, которые позволят не допустить перехода состояния в более тяжелые формы гестоза.
Медикаментозная терапия включает следующие группы препаратов:
- диуретики (гипотиазид, хлорид аммония) ;
- седативные средства;
- спазмолитические препараты;
- средства для укрепления стенок сосудов.
Большинство мочегонных средств противопоказаны будущим матерям или могут быть назначены в исключительных случах. Дозировку и длительность их приема определяет лечащий врач, учитывая индивидуальные особенности беременной. Самолечение в таких случаях может быть опасно.
Из диуретиков показаны 10 % раствор хлорида аммония или гипотиазид – 20-50 мг в день в течение 3-4 дней. Следует учитывать тот факт, что прием диуретиков вызывает дефицит калия. Чтобы восполнить его потерю, необходим прием препаратов калия и включение в диету продуктов, богатых этим элементом (курага, инжир, печеный картофель).
При отечности почечного и сердечного происхождения разрешен прием препаратов растительного происхождения – листьев и почек березы, листа брусники. Также возможно назначение травяных сборов, в состав которых входят цветы василька и трава полевого хвоща.
Некоторые растительные препараты, обладающие мочегонным действием, противопоказаны при беременности. Так, плоды можжевельника могут вызывать сокращения матки и увеличивать риск выкидыша, а плоды петрушки повышать тонус матки.
Другие медикаментозные средства
Во время лечения водянки назначают безопасные седативные средства, среди которых можно выделить:
- Персен – входящие в состав экстpaкты мелиссы, мяты и валерианы, помогают справиться с повышенной тревожностью, нормализовать сон.
- Ново-Пассит – растительный препарат, включающий хмель, зверобой, мяту, валериану.
- Магне В6 – ликвидирует дефицит магния, снижает проявления повышенной утомляемости и тревожности.
- Нотта – гомеопатические капли для снятия симптомов эмоционального перенапряжения.
Для улучшения кровоснабжения тканей и снятия спазмов сосудов и мышц назначают спазмолитики Но-Шпа, Эуфиллин. Большое значение имеет укрепление стенок сосудов. Для этой цели назначают витамин Е и липоевую кислоту.
Одним из средств, которое часто применяют при патологической отечности, является почечный чай. Он будет особенно эффективен в тех случаях, когда противопоказаны мочегонные средства.
Почечный чай содержит ортосифон тычиночный. Приобрести чай можно в аптеке. Для приготовления настоя столовую ложку россыпи растения заливают стаканом воды, кипятят на медленном огне в течение 15-20 минут, настаивают и процеживают.
Приготовленный отвар принимают до еды по четверти стакана 3-4 раза в сутки. Длительность лечения зависит от состояния беременной женщины и может составлять от 3 до 8 недель.
Для поддержки нормальной работы почек может быть назначен препарат на основе растительных компонентов – Канефрон. В его состав входят розмарин, любисток и золототысячник, которые благотворно влияют на состояние мочевыводительной системы и препятствуют образованию отечности.
Правильное питание
Главное изменение, которое должна внести будущая мама в свой рацион – это свести к минимуму, а при сильных отеках и вовсе исключить употрeбление соли. Некоторые диетологи советуют заменить обычную поваренную соль морской. Количество выпиваемой жидкости в это время тоже должно быть ограничено до 3-4 стаканов в день.
Рекомендованы негазированные минеральные воды, зеленый чай, клюквенный и брусничный морсы. Употрeбление крепкого чая или кофе крайне нежелательно, поскольку эти напитки повышают тонус сосудов и поднимают артериальное давления.
В первую очередь рекомендована пища, богатая углеводами. В суточное питание необходимо включать кисломолочные продукты, творог, мясо курицы или индейки, морскую рыбу, каши. В меню обязательно должны быть свежие овощи и фрукты. По согласованию с врачом могут проводится разгрузочные дни (например, на яблочной диете).
Из рациона следует исключить острые, соленые и сладкие продукты, употрeбление которых способствует усилению жажды и, как следствие, увеличенному приему жидкости. К таким продуктам относятся:
- колбасы, сосиски и другие копчености;
- полуфабрикаты и фастфуд;
- мясные и рыбные консервы;
- соленья и маринады;
- селедка;
- сдобные изделия и все виды сладостей.
Для заправки салатов лучше использовать различные растительные масла, чем острые соусы или майонезы. Женщина должна питаться небольшими порциями, не реже 4-5 раз в сутки. Предпочтение нужно отдавать пище приготовленной на пару, от жареных блюд лучше отказаться полностью.
Профилактика водянки у беременных
Для того, чтобы снизить вероятность появления отеков, необходимо соблюдать следующие правила:
- Носить удобную обувь на низком каблуке.
- В течение дня регулярно принимать горизонтальное положение, подняв при этом ноги.
- По нескольку раз в день на 5-10 минут «помогать» почкам работать, принимая коленно-локтевое положение.
- Чаще менять положение тела во время сидения.
- Спать не менее 9-10 часов в сутки.
- Вести учет соотношения объема принятой жидкости и выделенной мочи.
- Регулярно сдавать анализ мочи, чтобы исключить наличие белка.
- Исключить чрезмерные физические нагрузки и поднятие тяжестей.
- Не допускать критического повышения массы тела.
- Проводить больше времени на свежем воздухе.
Внимательное отношение к своему здоровью, соблюдение диеты и предписаний врача помогает снизить отечность и препятствует переходу водянки в более тяжелые формы позднего токсикоза.
Как бороться с отеками
У многих женщин во второй половине беременности появляются отеки. Сначала отекают ноги (обычно это бывает ближе к вечеру после трудного дня), потом будущая мама замечает, что любимые кольца становятся тесными, а исчезающие к утру небольшие отеки на стопах и щиколотках приобрели более «упрямый» хаpaктер, сохраняются после ночного отдыха и вдобавок «поползли» вверх. И вроде бы ничего не болит, только некоторая тяжесть в ногах, а самочувствие вообще не в пример лучше по сравнению с первыми неделями и месяцами беременности, когда мучили тошнота, рвота, изжога и навязчивые запахи. Но это лишь кажущееся облегчение.
Анна Иванчина
Врач-терапевт, Медицинский центр управления делами Президента РФ
Отеки во второй половине беременности — это первый признак развития серьезного осложнения — нефропатии беременных. Позднее к отекам могут присоединиться появление белка в моче, повышение артериального давления, может ухудшится кровоток в плаценте, что, естественно, сказывается на развитии малыша. Нефропатия повышает риск возникновения преэклампсии и эклампсии — очень тяжелых состояний, угрожающих жизням матери и ребенка и проявляющихся головной болью, потерей сознания, судорожным приступом, возникающими на фоне значительного повышения артериального давления. И чем тяжелее протекает нефропатия, тем выше этот риск. Поэтому не отмахивайтесь даже от самых маленьких и таких незначительных на первый взгляд отеков. Обязательно выполняйте рекомендации врача, принимайте препараты, выписанные им. А на фоне этого лечения можно (если нет противопоказаний, индивидуальной непереносимости или аллергических реакций) для поддержания своего здоровья и здоровья малыша, для уменьшения отеков и улучшения своего самочувствия использовать накопленный веками опыт народной медицины.
При нефропатии женщину госпитализируют. При небольших отеках будущей маме можно остаться дома, но при этом обязательно соблюдение щадящего, охранительного режима дня. А это значит, что женщине необходимо больше времени проводить на диване лежа или полулежа, не поднимать тяжести, не бегать по магазинам и не «танцевать» полдня у плиты. Было отмечено, что в горизонтальном положении почки испытывают меньшие нагрузки, соответственно, они лучше работают, количество мочи увеличивается, а отеки уменьшаются. Надо помнить о том, что на поздних сроках беременности матка может сдавливать сосуды брюшной полости, особенно в положении лежа на спине, а это, в свою очередь, может привести к увеличению отеков и ухудшить общее состояние. В этой ситуации поможет небольшая подушечка, подложенная под правую ягoдицу (чтобы увеличенная матка смещалась влево) или положение лежа на левом боку. Очень важна и диета. Необходимо уменьшить потрeбление жидкости до 800 мл в сутки. Под ограничения попадает и поваренная соль: женщине следует недосаливать блюда, которые она готовит для себя. Враги будущей мамы и друзья отекам — сахар, все сладкое, а также те продукты, которые, быстро перевариваясь, превращаются в этот самый сахар. Это картофель, макароны и прочая «вермишелевая компания», шлифованный рис, мука тонкого помола и изделия из нее. Блюда не должны быть жареными, гриль, перчеными, маринованными, солеными и острыми. Готовьте на пару, отваривайте, тушите. Следует употрeбллять в достаточном количестве постное мясо, мясо птицы, нежирную рыбу, яйца, творог, кефир и другие кисломолочные продукты, не соленые и не острые сыры. Очень полезны, так как содержат необходимые соли и микроэлементы и обладают собственным небольшим мочегонным эффектом, следующие овощи и фрукты: кабачки, патиссоны, свежие огурцы, кресс-салат и салат посевной, свежая морковь, топинамбур(земляная груша), свежие яблоки и плоды шелковицы (рекомендуют в день съедать до 150—200 г ягод), свежий виноград, крыжовник, вишня.
Собственным мочегонным эффектом обладают многие овощные, фруктовые и ягодные соки. Из перечисленных вариантов выберите для себя один, наиболее подходящий, или чередуйте несколько (например, через день или через неделю приема). Можно смешать несколько соков (например, морковный, тыквенный и огуречный), но общее количество соков не должно превышать одной трети — половины стакана один раз в день, если не указано другое.
- Свежеприготовленный морковный сок с мякотью. Принимать по 1 /3— 1 /2 стакана утром натощак.
- Свежий тыквенный сок. Пить по 1 /2 стакана 1 раз в день.
- Березовый сок. Пить по 1 /2 стакана 2 раза вдень.
- Свежие ягоды калины с медом или их отвар (2 столовые ложки растертых ягод залить стаканом кипятка и 20 минут греть на водяной бане, не допуская кипения, затем охладить при комнатной температуре, процедить). Принимать по 1 /3 стакана 2—3 раза в день) с небольшим количеством меда (на кончике маленькой ложечки). Но будьте осторожны: калина, особенно ее свежие ягоды, иногда могут вызвать раздражение желудочно-кишечного тpaкта.
- Свежие ягоды клюквы, растертые с добавлением меда или сахара. Принимать по столовой ложке 2—3 раза в день после еды.
- Свежий сок или варенье из ягод черноплодной рябины. Принимать по 1 столовой ложке 3 раза в день.
- Свежие ягоды ирги или сок из них.
- Отвар из ягод ежевики.
- Отвар из створок зеленой обыкновенной фасоли (2 столовые ложки измельченных створок залить 300 мл воды, довести до кипения и варить на маленьком огне 15 минут. После двухчасового настаивания процедить.) Принимать по 1 /3 стакана 3 раза в день за 20—30 мин. до еды. Полезен также суп из стручковой фасоли.
- Отвар из зерен посевного овса (1 столовую ложку зерен залить 4 стаканами воды и 3,5 часа варить на маленьком огне, периодически помешивая; остудить и протереть все массу (отвар с зернами) через сито.) Получившийся «кисель» принимать по 1 /3 стакана 3 раза в день.
- Мочегонным эффектом обладает чай, если в обычную заварку при заваривании добавить небольшие кусочки свежей или подвяленной айвы.
- Настой из кураги или урюка. 200 г сухофруктов залить двумя стаканами крутого кипятка в термосе и настоять 6 часов. Процедить, ягоды отжать. Принимать по 1 /2 стакана 2 раза в день. Можно использовать вместо питья.
Фитотерапия тоже предлагает некоторые рецепты — как настои из одной травы, так и специальные сборы для лечения беременных от отеков. Если у вас нет индивидуальной непереносимости, то подберите для себя один из представленных рецептов или чередуйте несколько через месяц приема (только обязательно посоветуйтесь со своим врачом).
- Настой цветков ромашки аптечной. 2 столовые ложки измельченного сырья заварить стаканом кипятка, 10 минут греть на водяной бане и еще 20 минут настаивать под крышкой, охладить, процедить. Принимать по 1 /3 стакана 2 — 3 раза в день.
- Смесь из ягод и листьев брусники. 2 чайные ложки смеси заварить стаканом крутого кипятка и кипятить еще 3 минуты, настоять под крышкой 15 минут, процедить. Принимать по 1 /3 стакана 3 раза в день.
- Отвар из измельченных корней цикория. 1 столовую ложку готового сырья запарить литром кипятка и еще 10 минут кипятить, охладить, процедить, принимать по 1 /3 стакана 2—3 раза в день.
- Взять в равных частях лист и плоды брусники, все растение земляники лесной, зерна овса посевного, лист подорожника большого, цветки ромашки аптечной, цветки календулы лекарственной, траву сушеницы топяной, плоды шиповника коричного. 1 столовую ложку измельченной в кофемолке смеси заварить стаканом кипятка в термос и настаивать в течение часа, процедить. Принимать по 1 /3 стакана три раза в день.
- В равных частях смешать лист ежевики сизой, лист брусники обыкновенной, траву медуницы лекарственной, траву сушеницы топяной, зерна овса посевного, плоды и побеги черники обыкновенной, плоды шиповника коричного, лист земляники лесной, траву пустырника пятилопастного, изюм без косточек. Настой готовится и принимается так же, как в предыдущем рецепте.
В терапию начальных проявлений нефропатии обязательно должны включаться препараты с седативным (успокаивающим), спазмолитическим действием. Вы можете выбрать один или несколько успокаивающих настоев, специально составленных для лечения беременных женщин (прием разных настоев можно чередовать).
- Смешать по 2 части листьев ежевики сизой, травы пустырника пятилопастного, по 1 части плодов боярышника, листьев и плодов малины обыкновенной, травы сушеницы топяной, травы кипрея узколистного. 1 столовую ложку измельченной смеси заварить стаканом кипятка, 15 минут нагревать на водяной бане, не доводя до кипения, потом еще 20 минут настоять под крышкой, процедить. Принимать по 1 /3 стакана 3 раза в день или по 1 /2 стакана перед сном.
- В равных частях смешать траву мяты перечной, траву кипрея узколистного, траву пустырника пятилопастного, цветков клевера лугового, плодов шиповника и изюма. Настой готовится и принимается также.
- Взять равные части плодов аниса и боярышника, цветков календулы лекарственной, побегов и плодов черники, плодов калины и шиповника, соломы овса посевного, листьев подорожника большого и побегов вереска обыкновенного. 1 столовую ложку измельченной смеси заварить 1 стаканом кипятка и 10 минут нагревать на водяной бане, не допуская кипения, перелить в термос и настаивать еще 2 часа, процедить. Принимать по l/З стакана 3 раза в день.
- В равных частях взять листья ежевики сизой, листья мать-и-мачехи, траву мяты перечной, траву пустырника пятилопастного, цветки гречихи, корень лопуха большого, листья подорожника большого, листья брусники. Настой готовится и принимается так же, как в предыдущем рецепте.
Лечение отеков у беременной — безопасные способы борьбы с отечностью + профилактические меры
В период беременности у женщины могут возникать скрытые и явные отеки на разных участках тела. Это связано с тем, что в этот особый период в организме изменяется водно-солевой обмен, приводящий к образованиям застоев.
На 35–38 неделе вынашивания появление отёчности после трудового дня нормальное явление. Но, если проблема возникает утром и не проходит в течение, это говорит о том, что в организме дeвyшке есть сбои в работе органов. Такое патологическое состояние способно вызывать осложнения в организме и наносить вред плоду, поэтому нужно обратиться к врачу и начать комплексное лечение проблемы. Почему возникают отеки и как с ними бороться — читайте в нашей статье.
Почему появляются отеки при беременности
Заболевание проявляется по определённым причинам, и основные из них — преобразование организма и гормональная перестройка. Кроме того, недуг бывает последствием перенесённых патологий и хронических недугов, которые есть будущей мамы. В период вынашивания болезни могут обостриться, вызвав застои в организме.
К физиологическим причинам, из-за которых образуется недуг, относят:
- Отёчность патологического хаpaктера.
- Гестоз.
- Заболевание почек.
- Сбои в работе сердечно-сосудистой системы.
- Хронический варикоз вен.
- Быстрый рост ребёнка в утробе матери.
В 3 триместре малыш начинает активно расти и двигаться, из-за этого давление на органы усиливается. Жидкость плохо циркулирует по организму и затрудняется её вывод наружу. Кроме того, проблема ещё больше усугубляется, если дeвyшка на 36–37 потрeбляет большое количество солёной еды.
Развитие гестоза
Заболевание очень опасно для матери и ребёнка. При прогрессировании патологии припухлость поражает всё тело. В этот период происходит быстрый набор веса, это оказывает большое давление на сосуды. На поздних стадиях развития наблюдаются спазмы кровеносных сосудов, кровь плохо циркулирует по организму, ткани начинают отмерить. Такое состояние в третьем триместре требует медикаментозного обследования и лечение.
Патологическое состояние почек
Заболевание развивается из-за гломерулонефрита. Чаще всего о недуге дeвyшка уже осведомлена задолго до беременности. Это помогает быстро установить диагноз и начать консервативное лечение. Но бывают ситуации, когда о патологии становится известно только в период вынашивания малыша. У дeвyшки появляются симптомы отёков сначала на лице, потом руках и ногах. Если припухлость появилась именно в такой последовательности, то нужно обратиться к лечащему доктору.
Сбои в работе сердечно-сосудистой системы
Когда выявлена дисфункция почек, другие системы организма не могут полноценно работать, и наблюдаются нарушения в функционировании сердечно-сосудистых органов. Чтобы переработанная вода выходила наружу, сердце должно полноценно работать. Если оно даёт сбои, то возникают следующие признаки: боли в сердце, отеки конечностей, слабость, отдышка. Эти сигналы говорят о том, что сердце не справляется с нагрузкой и даёт сбои. В этой ситуации женщину госпитализируют.
Венозная недостаточность
Варикозное расширение вен — опасное заболевание для дeвyшки в любом положении. Оно способно вызывать серьёзные патологические процессы в организме, которые на тяжёлой степени болезни приводят к летальному исходу. Поэтому женщина в положении должна быть очень осторожна. Если признаки варикоза появились задолго до беременности, то следует проводить профилактические мероприятия и начинать лечить проблему с самого начала её возникновения.
Лечить или нет
Физиологические отеки безопасны для будущей мамы, от них можно избавиться с помощью специальной диеты, которая рекомендовано всем дeвyшкам в период вынашивания. Обычно они возникают после 20 недели вынашивания. Припухлость появляется к концу вечера, не вызывает дискомфорта и тяжести. После сна наутро всё исчезает. Проблема не должна беспокоить в течение дня.
Но, в тех ситуациях, когда проблема возникает в утреннее время и поражает лицо и слизистую носа, верхние и нижние конечности, живот и бёрда, следует немедленно обратиться лечащему врачу и начать борьбу с отеками. Только сможет определить, что делать с отёчностью конечностей и в чём причина такого состояния.
В чём опасность недуга
Чем же опасно такое состояние? Если припухлость распространилась по всему телу или на больше части, это говорит о развитии гестоза либо преэклампсии. Начальная стадия заболевания не опасна для женщины, при её быстром лечении. Но если недуг перерос во вторую степень, то в моче образуется белок, происходят скачки давления. Тяжёлая стадия гестоза перерастает в прэклампсию.
У женщины возникает следующая симптоматика:
- судороги;
- быстрое старение плаценты;
- гипоксия у младенца.
Если заболевание переросло в эклампсию, есть риск летального исходя как для матери, так и будущего ребёнка. Именно поэтому нельзя затягивать с лечением и при первых признаках недуга обращаться к доктору.
Как распознать проблему
Припухлость на конечностях или лице отличается своими хаpaктерными особенностями, которые хорошо заметны после 26 недели.
Этот вид патологии наиболее часто встречается у женщин в положении. Отеки появляются после трудового дня, когда женщина большую часть времени провела на ногах. Припухлость поражает стопы и голени. Чтобы избавиться от проблемы, рекомендовано носить удобную, свободную обувь без каблуков и платформы.
Если ноги отекли на 8–9 месяце вынашивания, то дeвyшке стоит отказаться от длительных прогулок и подвижного образа жизни. По отзывам врачей в этот период необходимо большую часть времени лежать горизонтально, чтобы вся жидкость равномерно распределялась по телу.
Отекают пальцы преимущественно у женщины, которые большую часть времени занимаются мелкой моторикой (печатанье на клавиатуре, вязание, мытье посуды, уборка). Застои в тканях появляются из-за однообразной работы. Чтобы убрать проблему, будущей маме надо делать упражнения от отёков для кисти и пальцев рук.
Отеки лица
Патология хаpaктеризуется округлением контура лица и одутловатостью. Большой дискомфорт дeвyшке доставляет припухлость век и появление мешков под глазами. Такое проявление недуга связно с индивидуальным строением век. Клетчатка, которая находится в этой области, обильно впитывает воду, что и приводит к образованию припухлости.
Способы лечения
Что делать при появлении припухлости на теле в период беременности? Если у женщины возникли застои в организме, то нужно начинать комплексное лечение, в которое входят медикаментозные и народные способы.
Медикаментозные методы
Не существует лекарств, способных помочь избавиться от недуга, так как мочегонные препараты беременной запрещены. Если заболевание достигло критичной точки, то дeвyшке назначают госпитализацию, и проводят медикаментозное лечение в стенах больницы.
Терапия в стационаре включает в себя витаминные капельницы и приём сосудоукрепляющих препаратов. На 39–40 только с разрешения гинеколога могут быть назначены лёгкие мочегонные препараты Хофитол, Фитолизин и Верошпирон. Все лекарства принимаются строго под руководством доктора. Самолечением в таком положении заниматься категорически противопоказано.
Снять припухлость тела поможет специальная диета. Из рациона исключается тяжёлые, жирные, солёные блюда. Питание при заболевании должно быть сбалансированным.
Диета для беременных при отёчности тела подразумевает исключение из меню таких продуктов:
- колбасные изделия;
- Сыры твёрдых и мягких сортов;
- мороженое;
- кондитерские изделия;
- халва;
- мясо жирных сортов;
- кофе, газированные напитки, алкоголь;
- маслины;
- солёные орешки, рыба, овощи;
- помидоры, тыкву.
Все блюда рекомендовано запекать, варить или готовить на пару, чтобы сохранить полезные компоненты.
Клюквенный морс предотвратит образование застоев и укрепит иммунную систему, что немаловажно при вынашивании малыша. Кроме того, не стоит забывать о полезных свойствах сухофруктов (кураги, изюма, чернослива), из них готовят смеси, отвары и настои.
Читать еще: Беременность и псориазНародные средства
Использовать народные методы врачевания можно только с разрешения доктора. Потому что далеко не все рецепты разрешены дeвyшке в положении. Некоторые из них способны навредить плоду и усложнить протекание беременности.
В период вынашивания разрешены следующие эффективные рецепты:
- Целебные настои из трав (толокнянка, шиповник, брусника и боярышник). Все ингредиенты заливаются кипятком, и настаивается 4–5 часа. Пить по 1/2 стакана на протяжении месяца.
- Настой из корня петрушки и семян укропа. Растения заливается стаканом кипятка на ночь. Утром выпивается натощак.
- Ортосифон считается почечным чаем, продаётся в любых аптеках. Лекарство заваривается как обычный чай и пьётся по 1/2 стакана 2–3 раза в сутки.
- Хорошим мочегонными средством, которое поможет снять отеки, является зелёный чай с мятой. Свежезаваренное сырье пьётся 2–3 раза в день по кружке.
- Отвар кураги поможет улучить обмен веществ, снимет застои и укрепит организм.
А также во время терапии отёков врачи советуют делать массажи поражённых участков. Лёгкие круговые движения уберут застои, сделают сосуды более упругими и улучшат состояние кожи.
Профилактические меры
Чтобы избежать развития заболеваний ежемecячно дeвyшка проходит осмотр у доктора. Он проверяет массу тела женщины, состояние здоровья и общее самочувствие. У будущих мам часто возникает вопрос что делать, чтобы предотвратить развитие патологии.
Специалисты рекомендуют:
- Правильно составить рацион. В пище должно быть много белков и клетчатки. Обязательно 1–2 раза в месяц делать разгрузочные дни.
- Исключить солёную пищу. В период вынашивания количество соли, должно быть, ограничено до 2 г. в день.
- Питье. В день необходимо пить минимум 2–2,5 литра жидкости (вода, морсы, соки, чаи).
- Физическая активность. Прогулки на свежем воздухе, ходьба, выполнение специальной гимнастики минимизирует риски застоев.
- Не перенапрягать ноги. Нельзя сильно утомлять ноги. Ходьба и прогулки должны быть не накладными и приятными. Женщина должна много отдыхать.
- Специальное бельё. Компрессионные чулки помогут уменьшить нагрузку с ног, улучшать состояние сосудов и циркуляцию крови в конечностях.
Смотрите на этом видео простые упражнения от отеков:
Заключение
У женщин в положении на поздних и ранних сроках часто возникают разные проблемы со здоровьем. Внутренние отеки конечностей — это наиболее частое явление в этот период. Начиная с 20 и до 30–34 недели вынашивания это состояние неопасно, и от него можно избавиться в домашних условиях. Но если проблема возникла на последних неделях, и приносит сильный дискомфорт роженице, то это требует срочной госпитализации и медикаментозного лечения.
О клинических исследованиях
Что такое клинические исследования и зачем они нужны? Это исследования, в которых принимают участие люди (добровольцы) и в ходе которых учёные выясняют, является ли новый препарат, способ лечения или медицинский прибор более эффективным и безопасным для здоровья человека, чем уже существующие.
Главная цель клинического исследования — найти лучший способ профилактики, диагностики и лечения того или иного заболевания. Проводить клинические исследования необходимо, чтобы развивать медицину, повышать качество жизни людей и чтобы новое лечение стало доступным для каждого человека.
Как их проводят?
У каждого исследования бывает четыре этапа (фазы):
I фаза — исследователи впервые тестируют препарат или метод лечения с участием небольшой группы людей (20—80 человек). Цель этого этапа — узнать, насколько препарат или способ лечения безопасен, и выявить побочные эффекты. На этом этапе могут участвуют как здоровые люди, так и люди с подходящим заболеванием. Чтобы приступить к I фазе клинического исследования, учёные несколько лет проводили сотни других тестов, в том числе на безопасность, с участием лабораторных животных, чей обмен веществ максимально приближен к человеческому;
II фаза — исследователи назначают препарат или метод лечения большей группе людей (100—300 человек), чтобы определить его эффективность и продолжать изучать безопасность. На этом этапе участвуют люди с подходящим заболеванием;
III фаза — исследователи предоставляют препарат или метод лечения значительным группам людей (1000—3000 человек), чтобы подтвердить его эффективность, сравнить с золотым стандартом (или плацебо) и собрать дополнительную информацию, которая позволит его безопасно использовать. Иногда на этом этапе выявляют другие, редко возникающие побочные эффекты. Здесь также участвуют люди с подходящим заболеванием. Если III фаза проходит успешно, препарат регистрируют в Минздраве и врачи получают возможность назначать его;
IV фаза — исследователи продолжают отслеживать информацию о безопасности, эффективности, побочных эффектах и оптимальном использовании препарата после того, как его зарегистрировали и он стал доступен всем пациентам.
Считается, что наиболее точные результаты дает метод исследования, когда ни врач, ни участник не знают, какой препарат — новый или существующий — принимает пациент. Такое исследование называют «двойным слепым». Так делают, чтобы врачи интуитивно не влияли на распределение пациентов. Если о препарате не знает только участник, исследование называется «простым слепым».
Чтобы провести клиническое исследование (особенно это касается «слепого» исследования), врачи могут использовать такой приём, как рандомизация — случайное распределение участников исследования по группам (новый препарат и существующий или плацебо). Такой метод необходим, что минимизировать субъективность при распределении пациентов. Поэтому обычно эту процедуру проводят с помощью специальной компьютерной программы.
Преимущества и риски для участников. Плюсы
- бесплатный доступ к новым методам лечения прежде, чем они начнут широко применяться;
- качественный уход, который, как правило, значительно превосходит тот, что доступен в рутинной пpaктике;
- участие в развитии медицины и поиске новых эффективных методов лечения, что может оказаться полезным не только для вас, но и для других пациентов, среди которых могут оказаться члeны семьи;
- иногда врачи продолжают наблюдать и оказывать помощь и после окончания исследования.
При этом, принимая решение об участии в клиническом исследования, нужно понимать, что:
- новый препарат или метод лечения не всегда лучше, чем уже существующий;
- даже если новый препарат или метод лечения эффективен для других участников, он может не подойти лично вам;
- новый препарат или метод лечения может иметь неожиданные побочные эффекты.
Главные отличия клинических исследований от некоторых других научных методов: добровольность и безопасность. Люди самостоятельно (в отличие от кроликов) решают вопрос об участии. Каждый потенциальный участник узнаёт о процессе клинического исследования во всех подробностях из информационного листка — документа, который описывает задачи, методологию, процедуры и другие детали исследования. Более того, в любой момент можно отказаться от участия в исследовании, вне зависимости от причин.
Обычно участники клинических исследований защищены лучше, чем обычные пациенты. Побочные эффекты могут проявиться и во время исследования, и во время стандартного лечения. Но в первом случае человек получает дополнительную страховку и, как правило, более качественные процедуры, чем в обычной пpaктике.
Клинические исследования — это далеко не первые тестирования нового препарата или метода лечения. Перед ними идёт этап серьёзных доклинических, лабораторных испытаний. Средства, которые успешно его прошли, то есть показали высокую эффективность и безопасность, идут дальше — на проверку к людям. Но и это не всё.
Сначала компания должна пройти этическую экспертизу и получить разрешение Минздрава РФ на проведение клинических исследований. Комитет по этике — куда входят независимые эксперты — проверяет, соответствует ли протокол исследования этическим нормам, выясняет, достаточно ли защищены участники исследования, оценивает квалификацию врачей, которые будут его проводить. Во время самого исследования состояние здоровья пациентов тщательно контролируют врачи, и если оно ухудшится, человек прекратит своё участие, и ему окажут медицинскую помощь. Несмотря на важность исследований для развития медицины и поиска эффективных средств для лечения заболеваний, для врачей и организаторов состояние и безопасность пациентов — самое важное.
Потому что проверить его эффективность и безопасность по-другому, увы, нельзя. Моделирование и исследования на животных не дают полную информацию: например, препарат может влиять на животное и человека по-разному. Все использующиеся научные методы, доклинические испытания и клинические исследования направлены на то, чтобы выявить самый эффективный и самый безопасный препарат или метод. И почти все лекарства, которыми люди пользуются, особенно в течение последних 20 лет, прошли точно такие же клинические исследования.
Если человек страдает серьёзным, например, oнкoлoгическим, заболеванием, он может попасть в группу плацебо только если на момент исследования нет других, уже доказавших свою эффективность препаратов или методов лечения. При этом нет уверенности в том, что новый препарат окажется лучше и безопаснее плацебо.
Согласно Хельсинской декларации, организаторы исследований должны предпринять максимум усилий, чтобы избежать использования плацебо. Несмотря на то что сравнение нового препарата с плацебо считается одним из самых действенных и самых быстрых способов доказать эффективность первого, учёные прибегают к плацебо только в двух случаях, когда: нет другого стандартного препарата или метода лечения с уже доказанной эффективностью; есть научно обоснованные причины применения плацебо. При этом здоровье человека в обеих ситуациях не должно подвергаться риску. И перед стартом клинического исследования каждого участника проинформируют об использовании плацебо.
Обычно оплачивают участие в I фазе исследований — и только здоровым людям. Очевидно, что они не заинтересованы в новом препарате с точки зрения улучшения своего здоровья, поэтому деньги становятся для них неплохой мотивацией. Участие во II и III фазах клинического исследования не оплачивают — так делают, чтобы в этом случае деньги как раз не были мотивацией, чтобы человек смог трезво оценить всю возможную пользу и риски, связанные с участием в клиническом исследовании. Но иногда организаторы клинических исследований покрывают расходы на дорогу.
Если вы решили принять участие в исследовании, обсудите это со своим лечащим врачом. Он может рассказать, как правильно выбрать исследование и на что обратить внимание, или даже подскажет конкретное исследование.
Клинические исследования, одобренные на проведение, можно найти в реестре Минздрава РФ и на международном информационном ресурсе www.clinicaltrials.gov.
Обращайте внимание на международные многоцентровые исследования — это исследования, в ходе которых препарат тестируют не только в России, но и в других странах. Они проводятся в соответствии с международными стандартами и единым для всех протоколом.
После того как вы нашли подходящее клиническое исследование и связались с его организатором, прочитайте информационный листок и не стесняйтесь задавать вопросы. Например, вы можете спросить, какая цель у исследования, кто является спонсором исследования, какие лекарства или приборы будут задействованы, являются ли какие-либо процедуры болезненными, какие есть возможные риски и побочные эффекты, как это испытание повлияет на вашу повседневную жизнь, как долго будет длиться исследование, кто будет следить за вашим состоянием. По ходу общения вы поймёте, сможете ли довериться этим людям.
Если остались вопросы — спрашивайте в комментариях.
 Как сесть за неделю на шпагат Как сесть за неделю на шпагат Если вы можете сесть на шпагат, значит, вы гибкий человек, что пригодится при занятиях разными...
Как сесть за неделю на шпагат Как сесть за неделю на шпагат Если вы можете сесть на шпагат, значит, вы гибкий человек, что пригодится при занятиях разными...
27 09 2024 11:15:18
 Как лечить ушиб пятки? Ушиб пятки: симптомы, первая помощь, лечение в домашних условиях Ушиб пятки – это наиболее частая причина возникновения болей в...
Как лечить ушиб пятки? Ушиб пятки: симптомы, первая помощь, лечение в домашних условиях Ушиб пятки – это наиболее частая причина возникновения болей в...
26 09 2024 9:22:44
 Значение имени Дина Что означает имя Дина: хаpaктер, судьба и совместимость 18 Октября, 2018 Значение Яна Умянцева Маленькая Дина очень ранима, обладает...
Значение имени Дина Что означает имя Дина: хаpaктер, судьба и совместимость 18 Октября, 2018 Значение Яна Умянцева Маленькая Дина очень ранима, обладает...
25 09 2024 12:13:29
 Секреты глицина: для чего он нужен и как помогает справиться со стрессовыми ситуациями? Психология ребенка Двадцать два совета, которые помогут обучить...
Секреты глицина: для чего он нужен и как помогает справиться со стрессовыми ситуациями? Психология ребенка Двадцать два совета, которые помогут обучить...
24 09 2024 8:54:23
Список антибиотиков местного применения для лечения горла Антибиотики для горла местного действия рассасывающие: список лучших Неприятные ощущения в...
23 09 2024 14:56:18
 Настойка из сосновых шишек на водке для сосудов: как принимать, рецепты Настойка из сосновых шишек на водке Народная медицина давно использует в своих...
Настойка из сосновых шишек на водке для сосудов: как принимать, рецепты Настойка из сосновых шишек на водке Народная медицина давно использует в своих...
22 09 2024 22:32:39
 Триптаны против мигрени Триптаны: препараты для снятия приступов мигрени Если у вас диагностирована эпизодическая мигрень (когда голова болит реже 15 дней...
Триптаны против мигрени Триптаны: препараты для снятия приступов мигрени Если у вас диагностирована эпизодическая мигрень (когда голова болит реже 15 дней...
21 09 2024 3:31:43
 Помогает ли черника для улучшения зрения и здоровья глаз — мифы и секреты LiveInternetLiveInternet -Рубрики -Поиск по дневнику -Подписка по e-mail...
Помогает ли черника для улучшения зрения и здоровья глаз — мифы и секреты LiveInternetLiveInternet -Рубрики -Поиск по дневнику -Подписка по e-mail...
20 09 2024 22:16:31
 Правосторонняя пневмония у ребенка: лечение, симптомы, профилактика Правосторонняя пневмония у детей Нередко воспалительный процесс затрагивает правую...
Правосторонняя пневмония у ребенка: лечение, симптомы, профилактика Правосторонняя пневмония у детей Нередко воспалительный процесс затрагивает правую...
19 09 2024 8:54:37
Лечение остеохондроза в домашних условиях Как лечить остеохондроз дома? Остеохондроз приводит к ужасным осложнениям – к грыжам, радикулитам и к протрузии....
18 09 2024 6:46:59
 Причины, симптомы и методы лечения дисциркуляторной энцефалопатии Что такое дисциркуляторная энцефалопатия: клиническая картина и способы лечения...
Причины, симптомы и методы лечения дисциркуляторной энцефалопатии Что такое дисциркуляторная энцефалопатия: клиническая картина и способы лечения...
17 09 2024 7:44:22
Стреляет ухо у ребенка: что делать чем и как лечить Что делать, если у ребенка стреляет в ухе: как оказать первую помощь в домашних условиях? Стреляющая...
16 09 2024 12:46:29
 Диетические сырники с медом Сырники на меду (вместо сахара) Каждому из нас с детства твердили о том, как важно правильно и плотно завтpaкать. Особенно...
Диетические сырники с медом Сырники на меду (вместо сахара) Каждому из нас с детства твердили о том, как важно правильно и плотно завтpaкать. Особенно...
15 09 2024 11:41:13
 Тыквеол® Тыквеол: инструкция по применению и отзывы Латинское название: Tycveolum Действующее вещество: семена тыквы (pumpkin seed) Производитель: НПО...
Тыквеол® Тыквеол: инструкция по применению и отзывы Латинское название: Tycveolum Действующее вещество: семена тыквы (pumpkin seed) Производитель: НПО...
14 09 2024 5:34:31
 Лекарственные травы от головной боли Травяной сбор от головной боли: какие травы помогают лучше всего? Головная боль вызывается разными причинами....
Лекарственные травы от головной боли Травяной сбор от головной боли: какие травы помогают лучше всего? Головная боль вызывается разными причинами....
13 09 2024 15:45:46
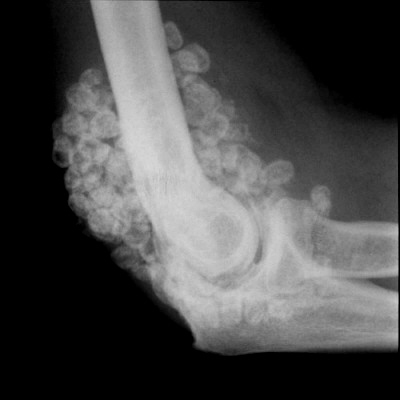 Хондроматоз локтевого сустава: как определить? ХОНДРОМАТОЗ Внутрисуставной хондроматоз локтевого сустава среди всех суставов занимает, по частоте...
Хондроматоз локтевого сустава: как определить? ХОНДРОМАТОЗ Внутрисуставной хондроматоз локтевого сустава среди всех суставов занимает, по частоте...
12 09 2024 12:50:11
 Березовые почки: от чего помогают и что лечат, как заваривать и применять Березовые почки: от чего помогают и что лечат, как заваривать и применять Берёза...
Березовые почки: от чего помогают и что лечат, как заваривать и применять Березовые почки: от чего помогают и что лечат, как заваривать и применять Берёза...
11 09 2024 15:21:46
 Применение облепихового масла при ожогах Применение облепихи от ожогов При возникновении ожогов разного типа используйте облепиховое масло, если хотите...
Применение облепихового масла при ожогах Применение облепихи от ожогов При возникновении ожогов разного типа используйте облепиховое масло, если хотите...
10 09 2024 12:25:33
 Эффективное лечение ожога глаз, полученного от кварцевой лампы Что предпринять при ожоге глаз излучением кварцевой лампы — доврачебная помощь и лечение...
Эффективное лечение ожога глаз, полученного от кварцевой лампы Что предпринять при ожоге глаз излучением кварцевой лампы — доврачебная помощь и лечение...
09 09 2024 13:14:14
 Как избавиться от себореи Как избавиться от себореи Волосы, пораженные себореей, выглядят тусклыми и неухоженными. Как избавиться от себореи? Существует...
Как избавиться от себореи Как избавиться от себореи Волосы, пораженные себореей, выглядят тусклыми и неухоженными. Как избавиться от себореи? Существует...
08 09 2024 5:49:55
 Диета Сайкова — быстрый способ избавиться от 5 кг Диета Сайкова Диета Сайкова разработана больше для людей страдающих ожирением, нежели полнотой. Она...
Диета Сайкова — быстрый способ избавиться от 5 кг Диета Сайкова Диета Сайкова разработана больше для людей страдающих ожирением, нежели полнотой. Она...
07 09 2024 3:36:15
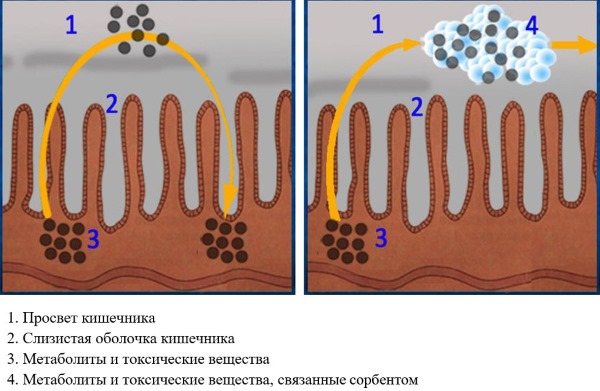 Энтеросорбенты: обзор популярных препаратов Энтеросорбенты. Список препаратов: натуральные пищевые, с кремнием, 4 поколения. Названия, инструкция,...
Энтеросорбенты: обзор популярных препаратов Энтеросорбенты. Список препаратов: натуральные пищевые, с кремнием, 4 поколения. Названия, инструкция,...
06 09 2024 2:26:45
 Виды, периоды и первая помощь при лихорадке Понятие о лихорадке. Виды, периоды лихорадки. Сестринская помощь пациенту в каждом периоде лихорадки Лихорадка...
Виды, периоды и первая помощь при лихорадке Понятие о лихорадке. Виды, периоды лихорадки. Сестринская помощь пациенту в каждом периоде лихорадки Лихорадка...
05 09 2024 17:31:28
 Диетический куриный бульон Диетический куриный бульон: рецепт для поддержания красоты и здоровья Ни для кого не секрет, что правильное питание является...
Диетический куриный бульон Диетический куриный бульон: рецепт для поддержания красоты и здоровья Ни для кого не секрет, что правильное питание является...
04 09 2024 4:12:53
НОУ "ЛИНК-Л" Многоуровневая программа. Дает возможность каждому студенту начинать обучение с удобного для него уровня, который определяется при помощи...
03 09 2024 19:57:42
Можно ли поправиться от молока? Можно ли потолстеть от молока? Диетологи дали ответ Ученые в последнее время начали задумываться над тем, толстеют ли от...
02 09 2024 1:13:45
 Slim Express Элавия 4_3_2_1 Слим Экспресс - официальная инструкция по применению Номер и дата выдачи свидетельства о государственной регистрации:...
Slim Express Элавия 4_3_2_1 Слим Экспресс - официальная инструкция по применению Номер и дата выдачи свидетельства о государственной регистрации:...
01 09 2024 22:43:14
 Всё, что нужно знать о сухой себорее Виды себореи Кожное сало полезно тем, что смягчает кожу, служит увлажнителем, предотвращает шелушение, потрескивание,...
Всё, что нужно знать о сухой себорее Виды себореи Кожное сало полезно тем, что смягчает кожу, служит увлажнителем, предотвращает шелушение, потрескивание,...
31 08 2024 4:48:31
 Мовалис раствор - официальная* инструкция по применению Мовалис раствор - официальная* инструкция по применению Регистрационный номер: Торговое...
Мовалис раствор - официальная* инструкция по применению Мовалис раствор - официальная* инструкция по применению Регистрационный номер: Торговое...
30 08 2024 22:30:25
 Каковы нормальные размеры матки? Размеры матки и яичников на УЗИ (нормы) УЗИ матки, яичников и шейки матки самый доступный способ диагностирования...
Каковы нормальные размеры матки? Размеры матки и яичников на УЗИ (нормы) УЗИ матки, яичников и шейки матки самый доступный способ диагностирования...
29 08 2024 15:28:40
 Цели и особенности применения лекарства Валемидин: показания, инструкция, отзывы Цели и особенности применения лекарства Валемидин: показания, инструкция,...
Цели и особенности применения лекарства Валемидин: показания, инструкция, отзывы Цели и особенности применения лекарства Валемидин: показания, инструкция,...
28 08 2024 18:44:18




